Можно ли жить без селезенки человеку: берут ли в армию после спленэктомии

Повреждения селезенки при механической травме встречаются в 15-50 % от числа всех пострадавших с травмой живота [2, 7, 8, 9, 10]. Они занимают 2-3-е место после повреждений печени и кишечни-
ка [1, 3, 11]. При этом летальность достигает 25 % [9]. Среди механизмов развития закрытых травм селезенки преобладают прямые удары в область левого подреберья, сдавления нижних отделов грудной клетки, сила инерции при падении с высоты [6]. Доказано, что изолированные повреждения селезенки редко приводят к гибели пациентов, летальность при этом не превышает 1,6-5,4 % [4, 7]. Основной причиной, приводящей к смерти пострадавших, являются множественные и сочетанные повреждения, наблюдающиеся в 30-35 % случаев [5]. Летальность же при этом достигает 40,9 % [6].
Цель исследования – установить основные факторы, влияющие на летальность при закрытых травмах селезенки.
Материалы и методы исследования
Для достижения поставленной цели изучены истории болезней 472 пациентов с закрытыми повреждениями селезенки. В течение первого часа от получения травмы в стационар госпитализировано 47 % больных, 40 % – в течение 6 часов, 13 % пациентов – позже. Из 472 пациентов, госпитализированных с закрытыми травмами, сочетанные и множественные повреждения отмечены у 224 (47,4 %) пациентов, изолированные повреждения – у 248 (52,5 %). Шок различной степени тяжести зарегистрирован у 390 больных. Причем 98 (19,5 %) человек этой группы получили тяжелую политравму. По объему внутрибрюшной кровопотери больные распределились следующим образом: в 226 наблюдениях (47,8 %) она не превышала 500 мл, в 157 (33,2 %) объем ее составил 1000-1500 мл, и в 89 (23,7 %) случаях превышал 1500 мл.
Результаты исследования и их обсуждение
Из общего количества поступивших больных с закрытыми травмами селезенки умерло 90 больных, послеоперационная летальность составила 21,4 %.
Причины летальных исходов у оперированных больных представлены в табл. 1.
Исходя из данных, представленных в табл. 1, видно, что основной причиной смерти оперированных больных является шок, как травматический, так и геморрагический, причем смерть от геморрагического шока превышала смертность от травматического шока. Развитие шока стала причиной гибели 15 (4 %) больных, смерть которых зарегистрирована на операционном столе. Развитие шока стало причиной гибели еще 23 (6 %) пациентов в первые послеоперационные сутки. Среди других важных причин, приведших к летальным исходам, необходимо отметить гнойно-септические осложнения, которые закончились неблагоприятно в 16 наблюдениях. Из общего количества умерших некупирующийся перитонит вследствие сопутствующего повреждения кишечника отмечен в 7 наблюдениях, а в 9 случаях смерть наступила от присоединившейся пневмонии при сопутствующем повреждении груди.
Таблица 1
Причины летальных исходов у больных с закрытыми повреждениями селезенки
Смерть во время операции
Смерть в первые послеоперационные сутки
В несколько меньших случаях – 15 (4 %) ‒ причиной смерти оперированных пациентов стала черепно-мозговая травма.
При проведении анализа послеоперационной летальности от шока отмечается закономерное увеличение числа умерших больных с возрастанием степени шока. Данные представлены в табл. 2.
Таблица 2
Летальность при закрытых повреждениях селезенки в зависимости от степени шока
Подобная зависимость обнаружена между показателями послеоперационной летальности и количеством поврежденных органов (табл. 3).
Таблица 3
Летальность при закрытых повреждениях селезенки в зависимости от количества поврежденных органов
Количество
поврежденных
органов
Анализ показал, что менее значимой оказалась зависимость количества летальных исходов от объема внутрибрюшной кровопотери (табл. 4).
Таблица 4
Летальность при закрытых повреждениях селезенки в зависимости от объема внутрибрюшной кровопотери
Объем
внутрибрюшной
кровопотери, мл
С целью объективного выявления других факторов, влияющих на летальность, нами изучено влияние характера повреждения органа и внутрибрюшной кровопотери на исход операции. При этом всех пострадавших разделили на три группы. Первая – больные с небольшими повреждениями селезенки, сопровождающимися внутрибрюшной кровопотерей в объеме до 1000 мл. Данную группу составили 180 (43 %) человек. Из них изолированные повреждения отмечены у 28 (11,7 %) больных, множественные – у 142 (88,2 %).
Вторая группа – 158 (38 %) человек, получивших более значительные повреждения с внутрибрюшной кровопотерей до 1500 мл. Изолированные повреждения у пациентов данной группы отмечены у 101 (62,1 %), множественные – у 67 (37,8 %) больных.
У пациентов третьей группы зарегистрированы тяжелые повреждения селезенки, сопровождающиеся кровопотерей более 1500 мл. Данную группу составили 78 (18,5 %) больных, из них сочетанные повреждения имели 15 (19,2 %), множественные – 63 (80,7 %) пострадавших.
При анализе летальности наибольшее количество неблагоприятных исходов отмечено в первой группе – 60 (33,3 %). Причем большинство умерших имели сочетанные и множественные повреждения.
Несколько лучшими оказались результаты во второй группе больных, где летальность составила 25 (5,9 %).
Наименьшие показатели летальности отмечены в третьей группе – 5 (1 %). Из общего числа умерших сочетанные повреждения зарегистрированы у 4 человек, а с изолированным повреждением селезенки смерть зарегистрирована лишь в 1 наблюдении.
Таким образом, на развитие неблагоприятного исхода при травме селезенки оказывают влияние не столько характер повреждения органа и объем внутрибрюшной кровопотери, сколько сочетание повреждений и тяжесть шока.
Выводы
1. Послеоперационная летальность у пациентов, оперированных по поводу закрытых повреждений селезенки, составляет 21,4 %.
2. Основными причинами летальных исходов являются геморрагический и травматический шок – 6 %; гнойно-септические осложнения – 4 %; черепно-мозговые травмы – 4 %.
3. Летальный исход зависит от следующих факторов: количества поврежденных органов, тяжести шока, в меньшей степени от объема внутрибрюшной кровопотери.
Список литературы
- Горшков С.З. Закрытые повреждения живота и таза / С.З. Горшков, И.З. Козлов, В.С. Волков // Хирургия. – 1985. – № 11. – С. 42 – 44.
- Цыбуляк Г.Н. Лечение тяжелых и сочетанных повреждений. – С-Петербург, 1995. – С. 323-325.
- Шапкин В.В. Лечебная тактика при закрытой травме селезенки у детей / В.В. Шапкин, А.П. Пипиленко, А.Н. Шапкина и соавт. // Детская хирургия. – 2004. – №1. – С. 27-31.
- Герасименко Л.И. Закрытые множественные и сочетанные повреждения органов живота // Клин. хирургия. – 1981. – № 4. – С. 57-58.
- Кузин Н.М. Хирургическая тактика при повреждениях селезенки // Хирургия. – 1984. – № 8. – С. 144-147.
- Сингаевский А.Н. Причины летальных исходов при тяжелой сочетанной травме / А.Н. Сингаевский, Ю.А. Карнасевич, И.Ю. Малых // Вестник хирургии. – 2002. – №2. – С. 65.
- Романенко, А.Е. Закрытые повреждения живота. – Киев: Здоровья, 1985. – С. 13-36.
- Савельев В.С. Перспектива использования плазменного скальпеля в хирургической практике / В.С. Савельев, И.В. Ступин, В.С. Волкоедов // Хирургия. – 1986. – №10. – С. 153-156.
- Усов Д.В. Лечение закрытых повреждений селезенки / Д.В. Усов, В.А. Махнев, З.И. Белова // Вестн. хирургии им. И.И. Грекова. – 1983. – № 2 – С. 74-77.
- Fri D.E., Garrison R.W., Williama H.C. Patteraus of morbidity and morality in splenic trauma // Amer. Surg. – 1980. – Vol. 46, № 1. – P. 28-32.
- Guthy E. Traitement des blessures de la rate par coagulation aux intra-rouges // J. Chir. (Paris). – 1981. – Vol. 118, №6/7. – P. 429-431.
Рецензенты:
Половцев О.П., д.м.н., профессор кафедры экологии и безопасности жизнедеятельности Саратовского государственного социально-экономического университета, г. Саратов;
Гермашев А.Г., д.м.н., профессор кафедры экологии и безопасности жизнедеятельности Саратовского государственного социально-экономического университета, г. Саратов.
Интрамаммарный лимфоузел молочной железы: что это такое
Защитой органов и тканей от чужеродных агентов занимается лимфатическая система человека. Она состоит из лимфатических сосудов, которые собирают тканевую жидкость от различных частей тела и лимфатических узлов, которые фильтруют тканевую жидкость (лимфу) от болезнетворных микроорганизмов и патологически измененных клеток (при онкологических заболеваниях). Лимфоузлы распределены по организму неравномерно и собраны в определенные группы, одной из которых является подмышечная группа лимфатических узлов.
В них вливается тканевая жидкость, оттекающая от верхней конечности, лопатки, верхнебоковой части грудной стенки и молочных желез. Количество подмышечных лимфоузлов составляет от 13 до 45, они распределены в пять подгрупп: верхушечные, центральные, латеральные, подлопаточные и грудные лимфатические узлы. В случае заболеваний молочной железы нас наиболее интересует грудная подгруппа, так как именно она собирает и фильтрует лимфу, оттекающую от железы. В случае некоторых заболеваний патологический процесс может распространяться с железы на регионарные лимфоузлы, что сопровождается их воспалением (лимфаденитом) и увеличением. При каких же заболеваниях молочной железы может происходить увеличение подмышечных лимфоузлов?
Все эти заболевания можно разделить на две группы: патологии инфекционного происхождения и прогрессирующий опухолевый рост в молочной железе. Естественно, очень остро стоит вопрос, как же различить эти два состояния, ведь от этого зачастую может зависеть человеческая жизнь. Попробуем разобраться в этом вопросе.

При поражениях железы инфекционного характера (маститах) заболевание начинается, как правило, остро и с характерной симптоматикой. Нередко маститы возникают в первые недели беременности, когда железа переполнена молоком, а на поверхности соска и ареолы имеются микротрещины, через которые и проникают болезнетворные микроорганизмы. Однако часто встречается мастит и без беременности – после травм и ударов молочных желез, при несоблюдении личной гигиены, пониженном иммунитете. Симптомы мастита таковы: пораженная железа отекает, становиться заметно больше другой (здоровой) железы, возникает боль при прикосновениях и, тем более, при надавливании. Температура повышается до высоких цифр (до 39-40 С). В случае поражения гноеродными микробами возможны выделения из соска, грязно-зеленого цвета, с неприятным запахом. В случае прогрессирования процесса пораженная железа становиться багрового цвета, может быть резко напряженной.
В случае инфицирования молочной железы всегда наблюдаются изменения в подмышечных лимфатических узлах, но степень выраженности этой реакции зависит от степени поражения самих лимфоузлов. При незначительных воспалительных процессах в железе, лимфоузлы на стороне поражения увеличиваются, при надавливании слегка болезненные, изменений кожи над проекцией узлов не наблюдается. При более тяжелых поражениях степень вовлечения подмышечных лимфоузлов увеличивается, возможно развитие острого гнойного лимфаденита. При этом узлы значительно увеличиваются, становятся резко болезненными, кожа над ними становиться покрасневшей, с багровым оттенком. В это время внутри наиболее пораженного лимфоузла формируется полость с гноем.
Все это происходит потому, что возбудитель вместе с током лимфы проникает в узлы и может вызвать там воспаление. При незначительном поражении железы происходит так называемое реактивное воспаление лимфоузла, которое необходимо для продукции иммунных клеток чтобы перебороть инфекцию. Гнойный лимфаденит возникает при прямом и непосредственном воздействии микроорганизмов на ткань лимфатического узла.
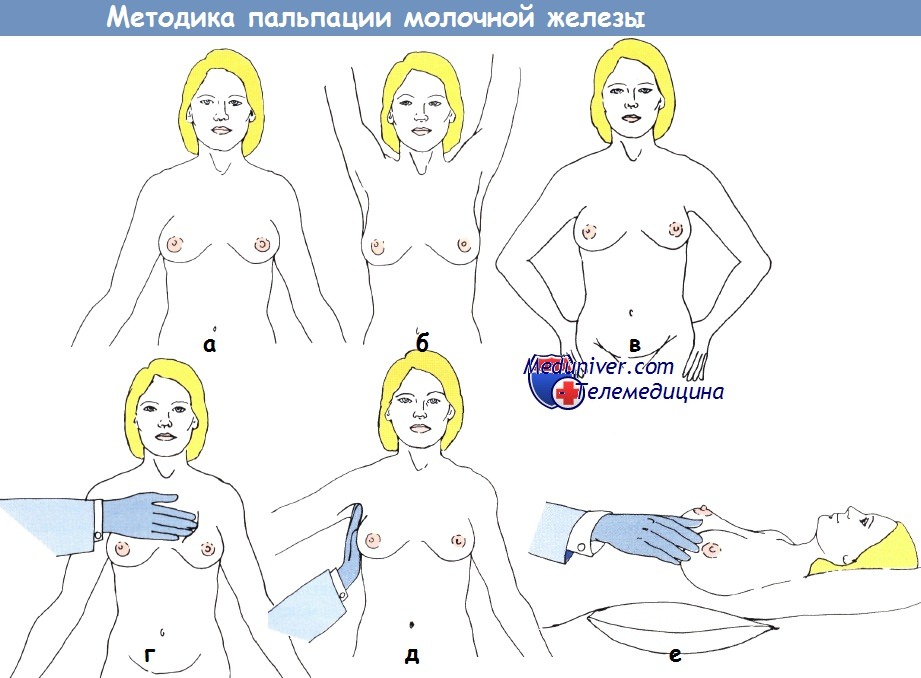 Физикальное исследование молочной железы:
Физикальное исследование молочной железы:
а — в вертикальном положении,
б – с поднятыми руками;
в – с упором рук в бедра;
г – в положении стоя;
д – пальпация подмышечной области;
е — в положении лежа на спине.
При онкологических заболеваниях молочной железы картина гораздо более смазана. Патология развивается постепенно, не выдавая себя какими-либо характерными симптомами. Реакция в виде увеличения подмышечных лимфоузлов также весьма вялая – узлы, хотя и увеличенные, но безболезненные, потому что нет острого воспаления и отека тканей, что обычно и служит причиной боли. Увеличение лимфатических узлов в подмышечной области может ощущаться женщиной как легкий дискомфорт, особенно при прижатии руки к телу (в таком положении происходит сдавление лимфоузлов). Иногда увеличение обнаруживают при плановом медицинском осмотре – в таком случае женщину срочно направляют на маммографию и ультразвуковое исследование молочной железы и биопсию увеличенных узлов. Также при безболезненных увеличенных подмышечных лимфоузлах может определяться уплотнение в ткани самой железы. При подтверждении диагноза онкологического заболевания увеличение регионарных лимфоузлов является неблагоприятным признаком, свидетельствующим о начале процесса метастазирования.
Так что стоит следить за состоянием своей лимфатической системы, поскольку увеличение каких-либо лимфатических узлов (и не только подмышечной группы) может служить признаком весьма опасных заболеваний, лечение которых стоит начать как можно раньше.
Учебное видео методики осмотра молочной железы

– Вернуться в оглавление раздела “Профилактика заболеваний”
Лимфоузлы при раке молочной железы

Лимфоузлы — сторожевые иммунной системы и зона развития первых метастазов, поскольку эти органы получают из ткани и кожи молочной железы лимфу с циркулирующими клетками рака. Опухолевое поражение лимфатического коллектора сигнализирует о распространенности рака в организме. Степень вовлеченности лимфатической системы молочной железы определяет выбор лечебной тактики и в конечном счёте — прогноз на излечение.
- Роль лимфоузлов
- Как узнать, что подмышечные лимфоузлы подверглись поражению?
- Как поражаются лимфоузлы при распространении в них опухолевого процесса?
- Лимфоузлы по классификации TNM
- Регионарные лимфатические узлы
Роль лимфоузлов
Лимфатический узел (ЛУ) — своеобразный фильтр с большим числом разнообразных лимфоцитов и других иммунных клеток, в который лимфатическая жидкость из органов приносит всё лишнее и вредное. ЛУ образуют группы от нескольких узелков до многих десятков, к каждой группе притекает лимфатическая жидкость от определенной анатомической области.
От молочной железы к лимфатическим узлам подмышечной области и далее к подключичным и надключичным ведет несколько лимфососудистых путей:
- Первый и самый объемный, вбирающий почти 95% всей отработанной лимфы от молочной железы — подмышечный путь, сюда также притекает жидкость от руки, половины грудной стенки и верней части живота. При блокаде клетками рака подмышечных ЛУ жидкость устремляется к лимфоколлекторам брюшной полости, которые связаны сетью капилляров с лимфоидными образованиями в средостении и связке печени, занося в них метастатические эмболы.
- От верхних и задних квадрантов молочной железы лимфа сразу или окольным путем через мелкие узелочки между грудными мышцами попадает в подключичный коллектор, а оттуда утекает в надключичные лимфоузлы, чтобы в дальнейшем влиться в грудной проток.
- Парастернальный путь собирает жидкость от внутренних отделов молочной железы и несет её к узелкам в межреберных промежутках и дальше в подключичные и надключичные зоны. Путь анастомозирует с межреберными лимфососудами, которые связаны с лимфатической сетью грудных позвонков, что и объясняет развитие метастазов в позвоночнике.
- В лимфатическую систему средостения уносится лимфа от центра и срединных долек молочной железы, обуславливая образование метастазов в легких.
- В коже молочной железы образованы две взаимосвязанные лимфатические сетки, направляющие жидкость в сосуды грудной клетки и противоположной молочной железы, помогая распространению метастазов в коже грудной стенки.
Как узнать, что подмышечные лимфоузлы подверглись поражению?
Размеры нормального и здорового лимфатического узелка — от нескольких миллиметров до двух сантиметров, он мягкий и безболезненный, при прощупывании легко смещается в сторону. Увеличение ЛУ — симптом неадекватности защитных возможностей лимфоидного органа оздоровительным потребностям организма, когда иммунный фильтр не справляется с возложенной на него функцией и внутри образуются зоны скопления раковых комплексов, впоследствии остающихся на ПМЖ.
Массивное поражение метастазами легко определяется на ощупь — ЛУ большие и плотные, но безболезненные пока не вросли в сосудисто-нервный пучок. При маммографии и УЗИ молочной железы определяется опухолевый лимфатический узел, правда без взятия клеточного материала для микроскопии это только «подозрение на рак», которое необходимо доказать или отвергнуть.
Во время операции на молочной железе или перед началом предоперационной химиотерапии обязательно выполняется биопсия главного или сторожевого узла, куда направляется основная масса лимфатической жидкости. При наличии в сторожевом ЛУ клеток рака одним блоком удаляется вся подмышечная жировая клетчатка со всем находящимися в ней.
Как поражаются лимфоузлы при распространении в них опухолевого процесса?
Все удаленные лимфоузлы, сколько бы их не было в клетчатке, обязательно исследуются под микроскопом, при наличии клеток рака в них выполняются дополнительные исследования, в том числе ИГХ.
Распространение рака протекает, как предполагают, поэтапно: от нескольких клеток до массивных поражений, от подмышечных лимфоузлов в подключичные и далее в надключичные. Степени поражения также идут от минимальной до максимально 3-й:
- При морфологическом исследовании обнаруживают всё патологическое, даже клеточные скопления в долю миллиметра — микроинвазию. В гистологическом заключении будет указано рN1miс, то есть клеточный комплекс имеет размер от 0,2 мм до 2 миллиметров, а литера «р» — сокращение от патоморфология;
- Когда в лимфоузле нет опухоли — патоморфолог обозначит состояние как «рN0», если рядом стоит (I-), то значит выполнялась гистология и ИГХ, без иммуногистохимии — рN0 (I+);
- Следующий уровень распространения рака по лимфосистеме — градация рN1, свидетельствующая о метастатическом поражении размером больше 2 миллиметров, причём должно быть не более трёх ЛУ в подмышке;
- Вариант поражения рN2 обозначает группу от 4 до 9 метастатических ЛУ в подмышечной зоне или опухоль во внутригрудном лимфоузле;
- Завершающая градация рN3 предполагает вариации от десятка метастатических подмышечных, или поражение раком подключичных, или вовлечение надключичных ЛУ.
| Подробнее о лечении рака молочной железы в «Евроонко»: |
|
| Хирурги-онкологи-маммологи | от 5100 руб |
| Скорая онкологическая помощь | от 11000 руб |
Лимфоузлы по классификации TNM
В системе ТNМ литерой «Т» обозначается первичная раковая опухоль, регионарные лимфатические узлы — «N», соответственно метастазы — «М».
Образовавшиеся в регионарных ЛУ метастазы всегда только N, тогда как рак в подмышечной области противоположной железы — уже М, также как лимфоколлекторы шеи или в паху.
Клиническая классификация по степени поражения следующая:
- N0 — лимфоузлы здоровы;
- N1 — уже есть метастазы под мышкой, но без фиксации к окружающим тканям и с сохранением своей подвижности;
- N2 — констатирует врастание или плотные конгломераты в подмышечной зоне;
- N3 — опухоль вовлекла подключичные или надключичные, или внутригрудные.

Регионарные лимфатические узлы
Собирающие непосредственно от молочной железы лимфатическую жидкость лимфоузлы считаются регионарными.
Первый лимфатический коллектор — подмышечная впадина, где на пяти уровнях от ближайшего к железе до самого высокого в верхушке располагается до 75 ЛУ, в среднем — около трёх десятков. Самый первый и крупный — узел Зоргиуса или сигнальный.
Подключичные ЛУ принимают лимфу от подмышечных.
Около грудины между ребрами находится цепочка парастернальных лимфатических узлов или внутригрудных.
Надключичные ЛУ не регионарные, не так давно метастазы в них обозначали, как отдаленные, и процесс считался неоперабельным. Сегодня предоперационная химиотерапия позволяет изменить ситуацию и выполнить радикальную операцию даже в такой ситуации.
Оснащение клиник «Евроонко» и специально подобранный и обученный медицинский персонал позволяют быстро провести адекватное лечение по европейским стандартам.
Увеличение подмышечных лимфоузлов
Увеличение подмышечных лимфоузлов (подмышечная лимфаденопатия) — это чрезмерное разрастание лимфоидных образований в области подмышек, при котором появляются пальпируемые узлы более 1 см в диаметре. Симптом наблюдается при воспалительных заболеваниях и раке груди, гемобластозах, инфекционных процессах. Для выявления первопричин подмышечной лимфаденопатии проводят ультразвуковые, рентгенологические, цитологические, лабораторные исследования. Назначение медикаментов показано только после установления заболевания, спровоцировавшего лимфоидную гиперплазию.
- Причины увеличения подмышечных лимфоузлов
- Мастопатия
Причины увеличения подмышечных лимфоузлов
Обычно разрастание лимфоидной ткани обусловлено воспалительными патологиями или раком молочных желез у женщин. Симптом также проявляется при инфекциях, лимфопролиферативных процессах и гемобластозах, раке кожи с локализацией около подмышечной области. Реже причиной увеличения лимфоузлов являются частые простуды при синдроме хронической усталости, которые сопровождаются повышенной дифференцировкой лимфоцитов. Подмышечная лимфаденопатия может развиваться при болезни Микулича — аутоиммунном процессе с поражением лимфоидной ткани, слюнных и слезных желез.
Мастопатия
Основными симптомами доброкачественных фиброзно-кистозных изменений молочной железы являются боль и уплотнение, которые чаще возникают во второй половине цикла. Увеличение и болезненность подмышечных лимфатических узлов характерны для 10-15% женщин. Аденоз — одна из форм мастопатии, которая проявляется ограниченным разрастанием железистой ткани в молочной железе, выделениями из соска. Незначительное увеличение аксиллярных лимфоузлов возможно при диффузном варианте поражения.
Мастит
Воспаление молочной железы зачастую начинается у женщин после родов, что вызвано проникновением стафилококковой инфекции на фоне лактостаза. Увеличение лимфатических узлов при лактационном мастите одностороннее, они болезненны при пальпации, подвижны. Женщины жалуются на интенсивные боли в груди, отечность и покраснение кожи грудной железы. Для заболевания характерная высокая температура тела, симптомы интоксикации. Реже наблюдается нелактационный мастит, который возникает вследствие гематогенного заноса инфекции, травм кожи груди. Тяжелым осложнением мастита является абсцесс молочной железы, который протекает с нарушениями общего состояния женщины, сильными болями в пораженной груди, фебрильной лихорадкой.
Рак молочной железы
Первые метастазы при этом злокачественном новообразовании в 60-70% локализуются в подмышечных лимфоузлах, также могут поражаться подключичные и парастернальные лимфоидные образования. Лимфаденопатия обусловлена размножением опухолевых клеток. При пальпации образования плотные, малоболезненные, спаянные с кожей и окружающими тканями. Рак грудной железы может встречаться у мужчин и всегда сопровождается увеличением регионарных лимфатических узлов.
Злокачественная опухоль груди длительное время протекает бессимптомно, при прогрессировании неоплазии появляются жалобы на боли, серозные или кровянистые выделения из соска. Другие клинические симптомы зависят от варианта заболевания: при раке Педжета наблюдаются эрозии соска и ареолы, сопровождающиеся мокнутием, трижды негативный рак характеризуется быстрым развитием и метастазированием. При сочетании увеличенных лимфоузлов с другими настораживающими симптомами женщине следует как можно скорее обратиться к маммологу.

Специфические инфекции молочных желез
При таких инфекционных заболеваниях подмышечная лимфаденопатия бывает обусловлена как непосредственным размножением возбудителя в очагах лимфоидной ткани, так и повышенной стимуляцией иммунной системы антигенами микроорганизмов. Увеличенные лимфоузлы обычно имеют эластичную консистенцию, не спаяны с соседними анатомическими структурами. К разрастанию лимфоидной ткани приводят:
- Сифилис молочных желез. Первичный аффект (твердый шанкр) чаще локализуется в области ареолы и имеет вид язвы с подрытыми краями и синюшно-красным дном, которая окружена безболезненным инфильтратом. Уплотнение и увеличение подмышечных узлов развивается через 2-3 недели после появления кожного дефекта. Через полтора-два месяца язва заживает, стихают проявления лимфаденопатии, что свидетельствует о начале вторичного периода.
- Туберкулез молочных желез. Для инфекции характерно сочетание признаков общей интоксикации с увеличением и уплотнением пораженной груди, что обусловлено формированием туберкулезного узла. Над образованием может определяться гиперемия кожи, позже возникает флюктуация и размягчение очага. Лимфоузлы подмышечной зоны плотные, болезненные, часто образуют конгломераты. При кавернозном распаде очага могут формироваться свищевые ходы.
Болезни системы крови
При лимфопролиферативных состояниях увеличение узлов подмышечной области обусловлено патологическим повышением выработки и дифференцировки клеток белой крови под воздействием канцерогенных факторов. К категории гемобластозов относят две большие группы заболеваний — лимфомы, при которых первичный очаг расположен в периферических лимфоидных образованиях, и лейкозы, протекающие с поражением костного мозга. Патологии отличаются тяжелым течением с выраженным нарушением общего состояния. Признаками подмышечной лимфаденопатии проявляются:
- Лимфома легкого. Заболевание характерно для людей после 50-60 лет, протекает с упорным кашлем, периодическим кровохарканием, болями в области груди. Подмышечные и шейные лимфоузлы увеличены, болезненны. Сходная симптоматика наблюдается и при лимфомах средостения. В таком случае происходит сдавление крупных сосудов и нервных стволов с появлением одутловатости лица и шеи, осиплости голоса.
- Лимфогранулематоз. Зачастую первым признаком лимфопролиферативного процесса становится увеличение периферических лимфатических узлов, включая подмышечные, которое пациенты обнаруживают самостоятельно. Позже в процесс вовлекается лимфоидная ткань средостения, могут поражаться другие органы: легкие, кишечник и селезенка, костная система. У больных снижается масса тела, выявляются субфебрильная или фебрильная лихорадка, повышенная потливость.
- Лейкемия. Болезнь является следствием первичного поражения костного мозга, что приводит к неконтролируемому размножению клеток-предшественников лейкоцитов с их диссеминацией по всему организму. Заболевание начинается остро с повышения температуры тела, артралгий и миалгий, усиленной кровоточивости и кровоизлияний в слизистые оболочки. Характерна подмышечная и шейная лимфаденопатия, спленомегалия, поражение слюнных желез.
- Хронический лимфолейкоз. В основе патологии лежит чрезмерное размножение зрелых В-лимфоцитов с их накоплением в периферических органах — лимфоузлах, печени, селезенке. Пик заболеваемости приходится на возраст 55-65 лет, чаще болеют мужчины. Сначала происходит увеличение подмышечных узлов, затем в процесс вовлекаются лимфоидные образования средостения и брюшной полости, паховой области.
- Аутоиммунный лимфопролиферативный синдром. Поражение возникает вследствие мутации генетического аппарата и сопровождается гепатоспленомегалией, лимфаденопатией, угнетением процессов кроветворения. Манифестация синдрома может происходить у младенцев на 15-20 день после рождения. В случае соматической мутации признаки обнаруживаются в подростковом возрасте. В 20% случаев процесс осложняется развитием лимфомы.
- Синдром Сезари. Патология обусловлена первичным поражением Т-лимфоцитов и проявляется характерной триадой признаков: эритематозными пятнами на коже, увеличением подмышечных, паховых или бедренных лимфоузлов, появлением в крови типичных клеток со складчатыми ядрами. Характерно повышение температуры до фебрильных цифр, озноб, слабость. Больные могут жаловаться на интенсивный зуд и жжение кожи.
Инфекционные болезни
Заболевания, сопровождающиеся внедрением чужеродных микроорганизмов, зачастую протекают с явлениями лимфаденопатии. Это обусловлено ускоренным делением и антигензависимой дифференцировкой лимфоцитов. Чаще увеличение подмышечных лимфоузлов наблюдается при инфицировании палочкой Коха и туберкулезной интоксикации, что связано с путем проникновения возбудителя и анатомическими особенностями лимфооттока от органов грудной клетки. Наиболее распространенные причины подмышечной лимфаденопатии:
- Туберкулез внутригрудных лимфатических узлов. Эта локализация патологического процесса наиболее типична для детского возраста. Болезнь характеризуется длительным бессимптомным течением, иногда пациенты жалуются на беспричинную слабость, повышенную потливость в ночное время, субфебрильную температуру тела. В последующем процесс распространяется на лимфоузлы подмышки. Вследствие сдавления крупных бронхов беспокоит сухой битональный кашель, затруднение выдоха.
- Токсоплазмоз. Лимфаденопатия подмышечной и паховой областей более характерна для генерализованного варианта заболевания, который протекает с общей интоксикацией, миалгиями и артралгиями, фебрильной лихорадкой. На коже появляется распространенная макулопапулезная сыпь, которая не затрагивает волосистую часть головы. При токсоплазмозе наблюдается гепатоспленомегалия, миокардиты, менингоэнцефалиты.
- Бругиоз. Заболевание вызвано проникновением в организм человека нематод и подразделяется на острую и хроническую стадии. Острая фаза инфекции отличается обильной уртикарной сыпью на коже, повышением температуры до 39°С, увеличением паховых и подмышечных лимфатических образований. Беспокоят боли в верхних и нижних конечностях, связанные с развитием лимфангитов. При хронической форме инфекция обостряется около 2-3 раз в год.
Обследование
При жалобах на увеличение подмышечных лимфоузлов следует обратиться к врачу-гематологу, который назначит комплексное обследование. Диагностический поиск направлен на выяснение первопричины возникновения лимфаденопатии и оценку морфологической структуры пораженного лимфоидного образования. Наиболее информативными являются такие методы исследования, как:
- Ультразвуковое исследование. УЗИ лимфоузлов проводится для изучения морфологических особенностей лимфоидного образования, уточнения его размеров и связи с другими анатомическими структурами. Метод недостаточно специфичен и чаще назначается для скринингового исследования.
- Пункционная биопсия. Забор клеток из увеличенного подмышечного узла с последующим цитологическим анализом рекомендован при подозрении на гемобластоз. Биопсия узла позволяет дифференцировать воспалительные заболевания от злокачественных опухолей системы крови.
- Клиническоеисследование крови. Общий анализ крови необходим для определения наличия и степени активности воспалительного процесса. Диагностическую ценность имеет резкое повышение количества некоторых видов клеток или появление недифференцированных клеток-предшественников.
- Рентгенологическое обследование. Всем женщинам с жалобами на подмышечную лимфаденопатию показана маммография с целью исключения онкопатологии. У молодых женщин более информативно УЗИ молочных желез, что обусловлено повышенной плотностью тканей груди.
Для подтверждения предварительного диагноза могут потребоваться дополнительные исследования и консультации других специалистов. При возможном туберкулезе рекомендованы рентгенография легких в двух проекциях, посев мокроты, туберкулиновые пробы. В сомнительных случаях для исключения гемобластозов выполняют биопсию костного мозга. Серологические исследования назначают для обнаружения антител к инфекционным агентам или тканям собственного организма (при аутоиммунных процессах).

Симптоматическая терапия
Тактика ведения пациентов с подмышечной лимфаденопатией предполагает назначение лечения только после постановки точного диагноза. Если увеличение лимфоузлов обусловлено воспалительными или инфекционными болезнями, оно самостоятельно исчезает после проведения этиотропной и патогенетической терапии. При злокачественных новообразованиях молочных желез и гемобластозах назначают комплексное лечение с комбинацией консервативных и хирургических методов.
Система BI-RADS для УЗИ: описание, классификация, иллюстрации

Американский Колледж Радиологии опубликовал 1-ю версию лексикона BI-RADS (система анализа и протоколирования результатов лучевых исследований молочной железы) для УЗИ в 2003 г. с целью стандартизации диагностического описания объемных образований молочной железы. После 10 лет применения в клинической практике некоторые показатели продемонстрировали высокую специфичность и чувствительность, в то время как другие оказались вообще неприемлемы для диагностических целей. В 2013 г. были опубликованы 2-я версия лексикона BI-RADS для УЗИ и 5-е издания атласа BI-RADS.
Для адекватного описания и классификации необходимо визуализировать образование в двух перпендикулярных плоскостях.
Согласно лексикона каждое образование описывают с учетом его формы, ориентации, контуров, эхо-структуры и дорзальных артефактов, а также изменений со стороны окружающих тканей, и, далее, классифицируют в независимую категорию, которая указывает на рекомендованную клиническую стратегию (см. таблицу и комментарии). По причине широкой вариабельности возможности малигнизации, 4-я категория была подразделена на подкатегории 4a, 4b и 4c, вероятность малигнизации в которых составляет 2-10%, 10-50% и 50-95% соответственно (American College of Radiology 2013).
Описание ультразвукового лексикона BI-RADS
Структура МЖ а) Однородная – преимущественно жировая.
б) Однородная – фиброзно-железистая.
в) Неоднородная.Объемное образование Форма круглая – овальная – неправильная. Контуры четкие ровные или нечеткие неровные: нечеткие, угловатые, микродольчатые, со спикулами. Ориентация параллельная – не параллельная. Эхо-структура анэхогенная – гиперэхогенная – смешанная кистозно-солидная гипоэхогенная – изоэхогенная – гетерогенная. Дорзальные артефакты нет – звукоусиление – звукоослабление/тень – смешанный. Кальцинаты В образовании – за пределами образования – внутрипротоковые. Ассоциированные симптомы Нарушение общей архитектоники МЖ – изменения в протоках – утолщение кожи – втяжение кожи – отек – характера васкуляризации (отсутствует, внутри образования, вокруг образования) – эластичность. Особые случаи Простая киста – сгруппированные кисты – осложненная киста – образование в коже или на коже – инородное тело (в т.ч. импланты) – интрамаммарный лимфоузел – артериовенозная аномалия – болезнь Мондора – послеоперационное скопление жидкости – стеатонекроз. Ориентация образования определяется как параллельная (доброкачественное) или не параллельная (подозрительный признак) коже.
Эхогенность вносит определенный вклад в оценку образования вместе с другими признаками, но сама по себе обладает низкой специфичностью.
Дорзальные артефакты, отражающие такие характеристики как звукоослабление и звукопроведение опухоли, имеют дополнительное значение, но сами по себе обладают низкой специфичностью.
Кальцинаты плохо видны при УЗИ по сравнению с маммографией, но могут определяться как эхогенные включения, в том числе внутри образования.
К особым случаям отнесены образования, которые имеют уникальные патогномоничные ультразвуковые признаки.
Классификация
BI-RADS 0 – необходимо дополнительное обследование методами визуализации и/или пересмотр предшествующих маммограмм для сравнения. Рекомендуется избегать этой категории, сразу выполнив дополнительное обследование или пересмотр маммограмм с вынесением окончательного заключения.
- Используйте, если необходима дополнительная маммография с дополнительными проекциями, точечной компрессией.
- Используйте, если дополнительное УЗИ или маммография необходимы, но оборудование или персонал недоступны, или пациент не может ждать.
- Используйте, если предыдущая маммография или УЗИ необходимы для вынесения окончательного заключения и выносите дополнительное заключение с учетом повторного исследования.
- Не используйте эту категорию, если предшествующая маммограмма не доступна, но не требуется для вынесения окончательного заключения.
- Не используйте, если предыдущая маммограмма или УЗИ неактуальны, потому что образование уже подозрительно.
- Не используйте для образований, которые требуют дальнейшего обследования с помощью МРТ, выносите заключение до проведения МРТ.
BI-RADS 1 – отрицательное: молочные железы симметричны, без очагов и образований, без нарушения архитектоники и без кальцинатов.
- Используйте BI-RADS 1, если нет патологических признаков у пациента с пальпируемым образованием, в т.ч. пальпируемым раком, но обязательно добавьте, что необходима консультация хирурга-онколога или гистологическая верификация по клиническим показаниям.
BI-RADS 2 – доброкачественное образование. Эта категория схожа с BI-RADS 1, однако, в заключение отражается наличие доброкачественного образования, в том числе:
- Контрольное наблюдение после органосохраняющей операции на МЖ.
- Инволютивная кальцинированная фиброаденома.
- Множественные крупные палочковидные кальцинаты.
- Интрамаммарные лимфоузлы.
- Сосудистые кальцинаты.
- Импланты.
- Нарушение архитектоники, которое очевидно связано с предшествующей операцией на МЖ.
- Жиросодержащие образования типа жировых кист, липом, галактоцеле и смешанной плотности гамартом. Все они имеют характерные доброкачественные признаки.
- В случае групповой врачебной практики для описания доброкачественных образований в отчете УЗИ.
- При скрининге или диагностике, когда обнаружены доброкачественные образования.
- При двусторонней лимфаденопатии реактивной или воспалительной этиологии.
При диагностической визуализации в случае абсцесса или гематомы и разрыва импланта или в случае других инородных тел.
- Не используйте, если доброкачественное образование есть, но не описано в отчете – в таком случае используйте категорию BI-RADS 1 (прим.: вероятно, не актуально для РФ – нет сонограферов).
- Не рекомендуйте МРТ для дальнейшего обследования по поводу доброкачественного образования.
BI-RADS 3 – вероятно доброкачественное образование. Выставление этой категории предполагает короткий период контрольного наблюдения. Образование, отнесенное к данной категории, имеет менее чем 2% риск малигнизации. Предполагается, что оно не изменится за период наблюдения, однако, врач предпочитает убедиться в его стабильности. Образования, надлежащим образом отнесенные к данной категории, могут включать:
- Непальпируемые округлые образования на исходной маммограмме (если только не было показано наличие кисты, интрамаммарного лимфоузла или другого доброкачественного образования).
- Локальная асимметрия, которая становится менее плотной при точечной компрессии.
- Солитарная группа точечных кальцинатов.
- Необходимо контрольное исследование через 6 месяцев. При подтверждении стабильности образование выполняется второе контрольное исследование через 6 месяцев (включая двустороннюю маммографию). При подтверждении стабильности образования следующее контрольное исследование выполняется через 1 год и, возможно, еще через 1 год. Далее образование относится к категории 2.
- Следует понимать, что вынесение заключения о доброкачественности образования, может быть сделано раньше указанного выше срока наблюдения, если, по мнению врача лучевой диагностики, образование не имеет признаков озлокачествления, а значит, может быть отнесено к категории 2.
- Используйте эту категорию, если на маммограммах обнаружено некальцинированное округлое солидное образование, локальная асимметрия, солитарная группа точечных кальцинатов.
- Используйте, если при УЗИ обнаружена типичная фиброаденома, изолированная осложненная киста, сгруппированные микрокисты.
- Используйте в случае вероятно доброкачественного образования, если пациент или лечащий врач остаются настроены на биопсию. В заключение добавьте: “Несмотря на результаты контрольного наблюдения, будет выполнена биопсия по настоянию пациента или лечащего врача”.
- Не используйте, если вы не уверены в том, что образование доброкачественное (категория 2) или подозрительное (категория 4). В таком случае образование относится к категории 4.
- Не используйте при скрининге.
- Не используйте при диагностическом исследовании, если необходим дополнительный метод визуализации для установления окончательного диагноза.
- Не используйте, если образование категории 3 увеличилось в размерах или распространенности, например, когда образование при УЗИ увеличилось на 20% или более в наибольшем измерении. В таком случае образование относится к категории 4.
- Не следует рекомендовать МРТ для дальнейшей оценки вероятно доброкачественного образования.
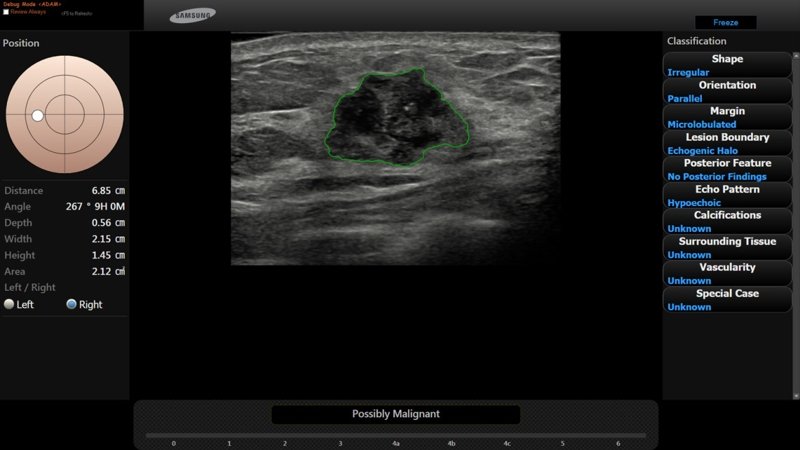
BI-RADS 4 – подозрение на малигнизацию с вероятностью 2 – 95%. В эту категорию относят образования, которые не обладают всеми классическими признаками озлокачествления, но достаточно подозрительны, чтобы рекомендовать биопсию.
Данная категория 4 подразделяется на подкатегории 4A, 4B и 4C с разной вероятностью малигнизации.- Используйте для образований достаточно подозрительных, чтобы рекомендовать биопсию.
- Используйте для образования достаточно подозрительных, чтобы рекомендовать биопсию, если пациент или лечащий врач отказывается от биопсии из-за противопоказаний. Добавьте в заключение: “Биопсия должна быть выполнена при отсутствии клинических противопоказаний”.
- Используйте при наличии односторонней подозрительной лимфаденопатии без видимых изменений в молочной железе.
- Использование подкатегорий 4A, 4B и 4C не рекомендуется для врачей-диагностов первичного звена с малым опытом из-за низкой воспроизводимости.
BI-RADS 5 – высоко подозрительно на малигнизацию с вероятностью >95%. Текущее обоснование использования категории 5 заключается в том, что, если результаты биопсии указывают на отсутствие малигнизации, это автоматически должно рассматриваться как противоречие.
- Используйте, если есть комбинация высоко подозрительных признаков:
– Образование неправильной формы со спикулами.
– Сегментарно или линейно расположенные тонкие линейные кальцинаты.
– Образование неправильной формы со спикулами ассоциированное с плейоморфными кальцинатами. - Используйте для образования, в случае которого любая биопсия без признаков малигнизации автоматически рассматривается как противоречие.
- Используйте для образования, признаки которого достаточны для отнесения к категории 5, но пациент или лечащий врач отказывается от биопсии из-за противопоказаний. Добавьте в заключение: “Биопсия должна быть выполнена при отсутствии клинических противопоказаний”.
- Не используйте если есть только высокое подозрение на малигнизацию. Такое образование следует отнести к категории 4 (4c).
BI-RADS 6 – гистологически верифицированное злокачественное образование.
- Используйте после нерадикальной резекции.
- Используйте для контроля за ответом на неоадъювантную химиотерапию.
- Не используйте после попытки хирургической эксцизии с подтвержденным ростом опухоли по линии резекции и визуализации только признаков рубца после операции. Используйте категорию 2 и добавьте в заключение отсутствие маммографической корреляции с патоморфологией.
- Не используйте для видимых образований, демонстрирующих иные признаки кроме установленного рака, далее используйте категорию 4 или 5.

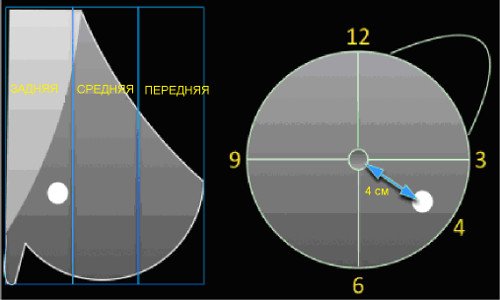
Локализация образования молочной железы.
При описании локализации образования следует указать его положение:
- В правой или левой молочной железе.
- Квадрант и положение по циферблату.
- Для УЗИ следует указать положение датчика с помощью метки тела.
- Глубина: передняя, средняя или задняя треть (только маммография).
- Расстояние до соска.
При использовании разных методов визуализации убедитесь, что речь идет об одном и том же образовании. Например, образование обнаруженное при УЗИ может быть не тем образованием, которое обнаружено маммографически или пальпаторно.
Написание заключения
- Показания для УЗИ (скрининг, диагностика, контрольное исследование).
- Описание структуры железы в целом (железистая, жировая, смешанная).
- Наличие объемных образований с их описанием, наличие асимметрии, нарушения архитектоники, кальцинатов и пр.
- Сравнение с предыдущим исследованием.
- Заключение с указанием категории по BI-RADS.
- Рекомендации по дальнейшему ведению.
- Указание на состоявшийся диалог с лечащим врачом по поводу нестандартных находок.
S-Detect Breast™ – технология для автоматического описания и классификации образований молочной железы с использованием лексикона, и шкалы BI-RADS. Технология разработана с использованием алгоритмов “глубокого обучения” системы на основании более 10 000 изображений и результатов биопсий молочной железы, полученных в референсных клиниках. Диагностическая точность S-Detect Breast™ составляет более 90% и превышает среднюю диагностическую точность врачей УЗД с рабочим стажем 20+ лет.

S-Detect Breast™ – ультразвуковая диагностика образований молочной железы у женщин.
Технология S-Detect Breast™ доступна на УЗ сканерах Samsung Medison экспертного уровня HS70A, WS80A и RS80A.
Иллюстрации к системе BI-RADS

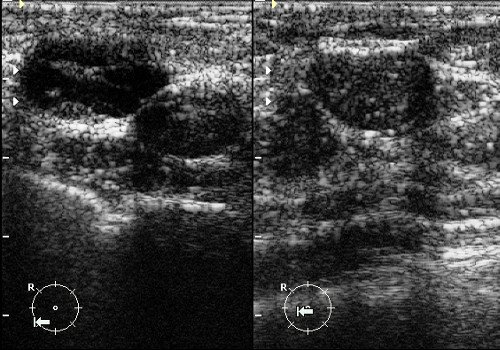
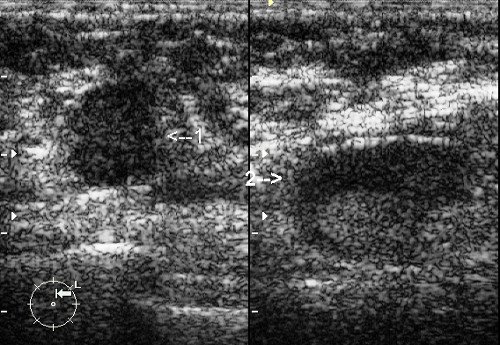
Рис. 1. Фиброаденома с кальцинированной капсулой: округлое гипоэхогенное образование с гиперэхогенным ободком и дистальной акустической тенью.

Рис. 2. Фиброаденома: гипоэхогенное овальное горизонтально ориентированное образование с четкими ровными контурами и единичными линейными сосудистыми локусами при ЦДК.

Рис. 3. Фиброаденомы с кальцинированной капсулой: округлые гипоэхогенные образования с гиперэхогенным ободком и дистальной акустической тенью.

Рис. 4. То же, что на рис. 3: при ЦДК определяется мерцающий артефакт, характерный для кальцинатов.

Рис. 5. Фиброаденомы молочной железы: овальные гипоэхогенные горизонтально ориентированные неоднородные образования с четкими мелкобугристыми контурами.

Рис. 6. Липомы молочной железы: овальные горизонтально ориентированные образования повышенной эхогенности с четкими ровными контурами.

Рис. 7. Осложненная киста молочной железы: овальное гипоэхогенное образование с эхогенной подвижной взвесью внутри и дистальным звукоусилением.

Рис. 8. Папилломы в кисте: овальное анэхогенное жидкостное образование с эхогенными пристеночными образованиями с сосудистыми локусами внутри при ЦДК.

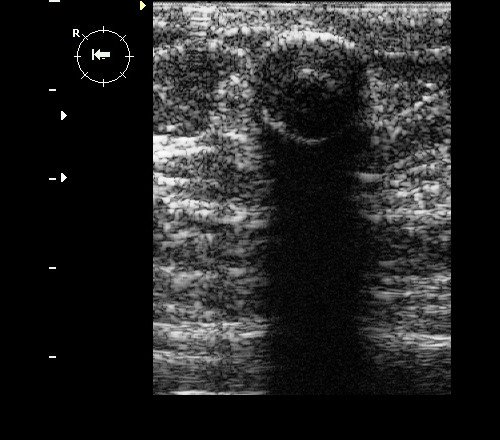
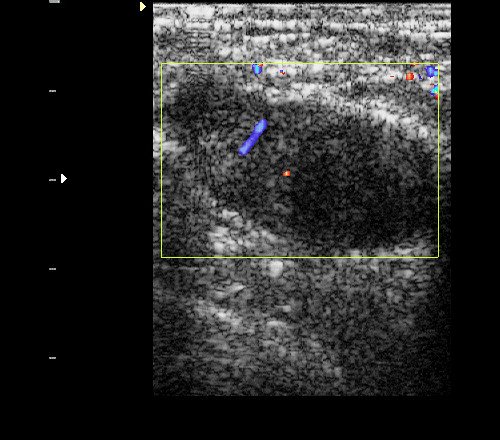
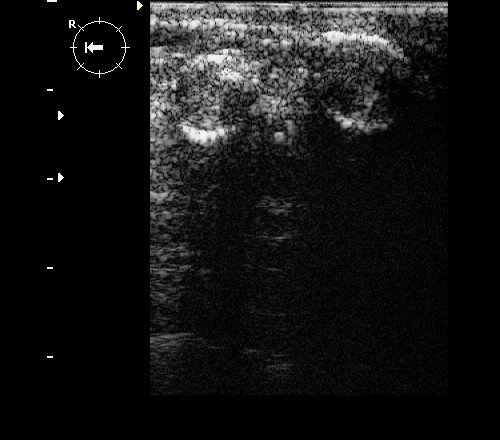
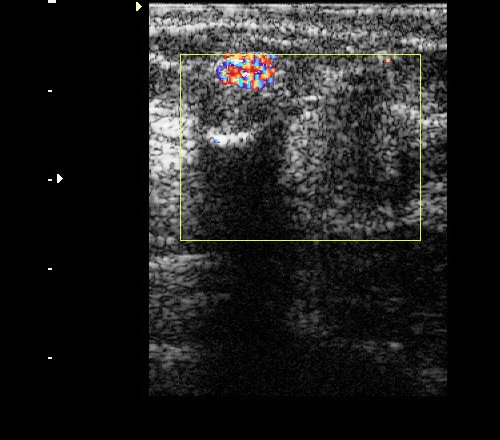
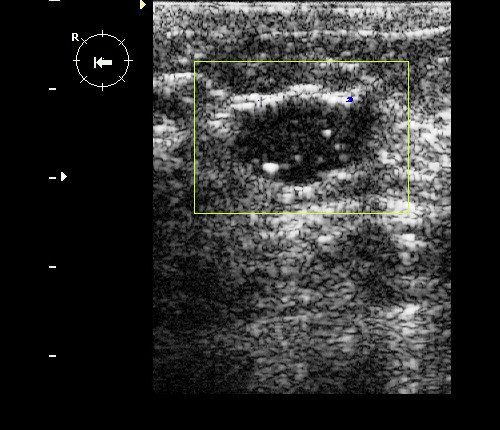
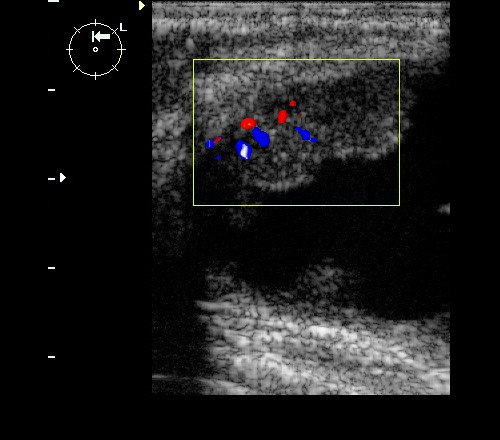
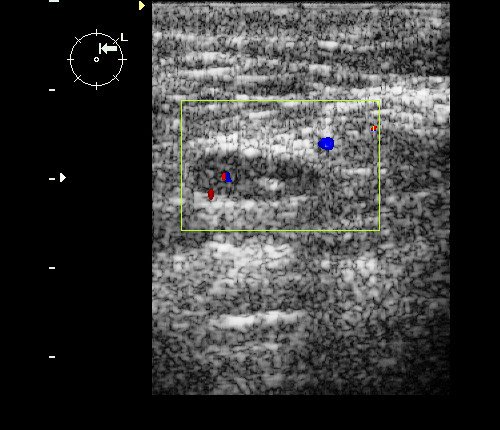
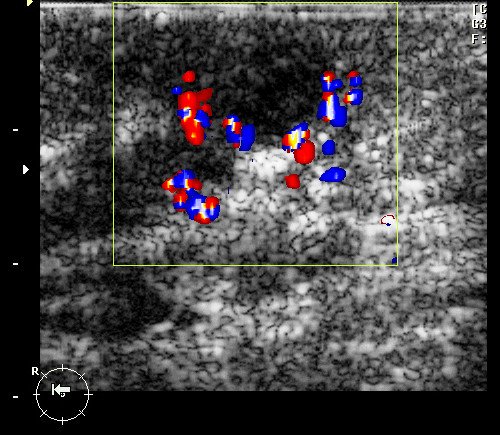
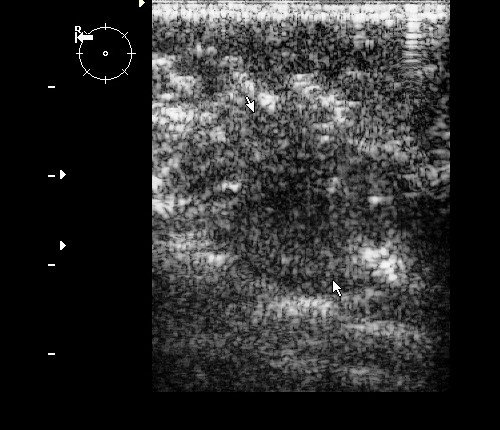
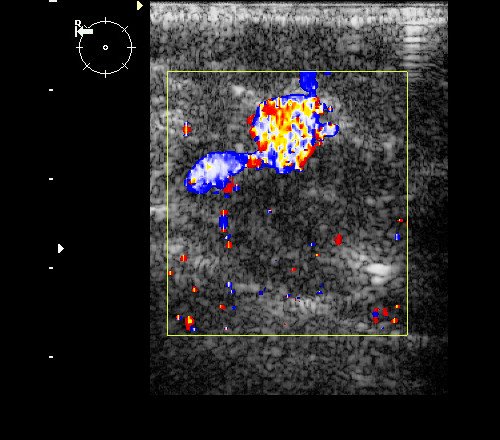
Рис. 9. Интрамаммарный лимфоузел при ЦДК.

Рис. 10. Интрамаммарный лимфоузел.

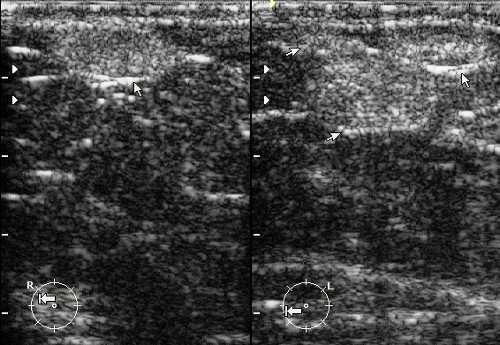
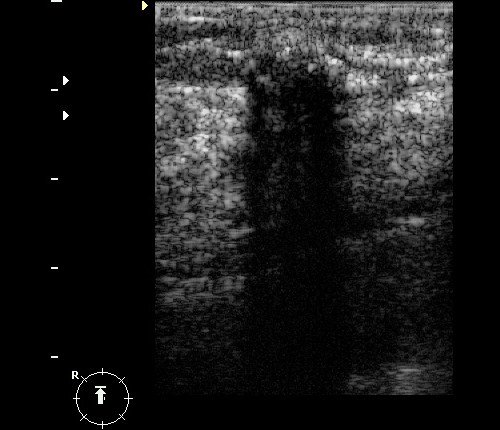
Рис. 11. Острый локальный мастит: гипоэхогенный участок неправильной формы с неровными нечеткими контурами и локальной гиперемией при ЦДК в виде линейных цветовых локусов.

Рис. 12. Острый локальный мастит: гипоэхогенный участок неправильной формы с неровными нечеткими контурами и локальной гиперемией при ЦДК в виде линейных цветовых локусов.

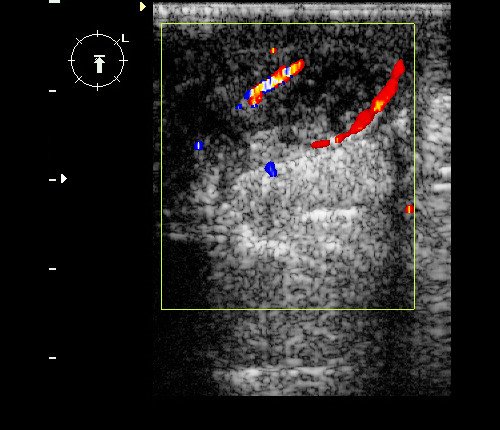
Рис. 13. Инвазивный протоковый рак: гипоэхогенное вертикально ориентированное образование неправильно-овальной формы с размытыми неровными контурами (1) + метастатический аксиллярный лимфоузел (2) с утолщенной корой.

Рис. 14. Инвазивный протоковый рак: гипоэхогенное вертикально ориентированное образование неправильно-овальной формы с размытыми неровными контурами и дистальной акустической тенью.

Рис. 15. Инвазивный протоковый рак: гипоэхогенное вертикально ориентированное образование неправильной формы с нечеткими неровными контурами и дистальным звукоослаблением.

Рис. 16. Инвазивный протоковый рак: гипоэхогенное образование неправильной формы с размытыми неровными контурами и дистальным звукоослаблением.

Рис. 17. Инвазивный протоковый рак: гипоэхогенное вертикально ориентированное образование неправильной формы с нечеткими лучистыми контурами и дистальным звукоослаблением.

Рис. 18. Инвазивный протоковый рак: гипоэхогенное вертикально ориентированное образование треугольной формы с четкими ровными контурами и слабо выраженным дистальным звукоослаблением.

Рис. 19. Инвазивный протоковый рак: гипоэхогенное вертикально ориентированное образование неправильно-овальной формы с размытыми неровными контурами.

Рис. 20. Тот же случай (рис.19) при ЦДК: извитые аневризматически расширенные сосуды с высокоскоростным кровотоком.
Маммография – «золотой стандарт» ранней диагностики рака молочной железы
Коварство злокачественных опухолей заключается в том, что они явно дают о себе знать, когда лучшее время для терапии уже упущено. Обнаружить патологически измененные клетки груди на доклинической стадии болезни можно при помощи маммографии. Она признана одним из самых действенных методов диагностики рака.

Виды исследования и применяемое оборудование
Рентгенологический метод обследования отличается высокой точностью, специфичностью, информативностью. Результаты маммографии молочных желез лежат в основе диагностики патологий органа.
Комплекс оборудования для проведения процедуры состоит из:
- маммографа;
- рабочей станции лаборанта;
- цифрового детектора;
- принтера;
- рабочей станции врача.
Устройства постоянно совершенствуются, современное оборудование позволяет выявить рак молочной железы в самом начале формирования опухоли из измененных клеток органа. Сегодня врачи обнаруживают на ранних стадиях до 96% патологий груди против 80%, диагностируемых 10 лет назад.
Радиологи используют мамморгафы двух видов:
- аналоговые (пленочные) — изображение органов, полученное при прохождении рентгеновских лучей через ткани передается на пленку. Такие приборы стоят дешевле, однако исключают возможность редактирования снимка, переноса на различные носители информации, передачу по сети Интернет для консультаций с профильными специалистами-онкологами;
- цифровые маммографы — выводят «картинку» на монитор компьютера. Она сохраняется в виде графического файла. Устройства работают при пониженной дозе радиации, позволяют оперативно передавать снимки органа лечащему врачу. С ними удобно работать, увеличивать или приближать проблемную область, вносить изменения в описание. Однако, четкость цифрового изображения несколько уступает аналоговому снимку.
Диагностика опухоли проводится несколькими способами, при необходимости сочетается с другими методиками. При РМЖ врач может применять следующие виды маммографического исследования МЖ:
- с томосинтезом – выдает послойное изображение тканей, дает возможность оценки контуров, сравнительного анализа разных проекций «картинки»;
- проекционная оптическая процедура — выявляет злокачественные опухоли, определяет вид их клеток благодаря воздействию инфракрасного излучения, предоставляет две проекции снимков;
- с биопсийной приставкой — предназначена для прицельного исследования изменений образования с забором подозрительных тканей для гистологического анализа;
- томографическая оптическая — обеспечивает трехмерное изображение органа, обрисовывает конкретную локализацию опухоли, основные характеристики онкопатологии;
- люминесцентная процедура — предполагает применение специальных веществ-маркеров, окрашивающих патологические структуры, что улучшает визуализацию злокачественного образования, а также метастазов;
- МРТ маммография груди — считается одним из самых информативных методов диагностики РМЖ;
- радиотермометрия – использует проникающие способности микроволн, оценка состояния клеток проводится по температурным показателям патологических тканей опухоли. Совместно с классической методикой радиотермометрия обнаруживает рак молочной железы на любых стадиях формирования первичного очага.
Полностью безопасной маммографическую диагностику РМЖ назвать нельзя, однако современные аппараты позволяют проводить процедуру при минимальном лучевом воздействии на организм. Если соблюдать правила техники безопасности, периодичность манипуляций, они не нанесут вреда здоровью. Диагностическая ценность анализа очень высока.
Показания к проведению диагностики
Обследование грудных желез на маммографе может быть как профилактической, так и диагностической процедурой. Первые предназначены для раннего первичного выявления патологических изменений. Они показаны всем пациенткам старше 40 лет.
Молодым девушкам плановое маммографическое исследование проводят в следующих ситуациях:
- принадлежность к группе риска по раку молочной железы (плохая наследственность);
- бесплодие у женщин;
- обнаружение злокачественных опухолей матки, яичников, метастазов в легких, лимфатических узлах, костях, других внутренних органах;
- нарушения работы эндокринной системы.
Единственное противопоказание к манипуляции — беременность на любом сроке. Во время грудного вскармливания маммографическая процедура разрешена, но малоинформативна.
Внеочередное диагностическое обследование назначают при таких жалобах пациентки, как:
- обнаружение пальпируемых образований разной плотности в грудной железе;
- кровотечения из соска;
- деформация любой части груди;
- болезненность узлов;
- выраженная асимметрия органов;
- местное изменение оттенка, сухость кожи;
- отечность тканей;
- втягивание соска.
Обследование органов на маммографе необходимо после операций на груди для уточнения локализации рубцовой ткани. Эта информация поможет отличить шрамирование от патологических изменений клеток органа. После удаления злокачественной опухоли молочной железы , рубцы на рентгеновских снимках изучаются более подробно, поскольку они являются областью повышенного риска.
Иногда рентгенография груди помогает девушкам победить канцерофобию — навязчивый страх развития рака. Состояние, конечно, не провоцирует появление патологически измененного образования, однако, существенно снижает качество жизни женщины.
Обследование желательно проходить не чаще одного раза в год. Экстренные ситуации допускают увеличение числа маммографических процедур до трех за тот же период. Когда требуется более частый контроль, лучше использовать другие методы диагностики РМЖ (например, УЗИ).
Что показывает исследование на маммографе

Изучая снимок, врач анализирует всевозможные изменения тканей груди. Обращает особое внимание на опухолевые образования, а также кальцинаты — яркие пятнышки белого цвета. При помощи УЗИ найти их не представляется возможным.
Онкологи выделяют два типа кальцинозов:
- макрокальцинаты — крупные отложения элемента обычно формируются у женщин старше 50 лет, связаны с возрастными изменениями организма, травмами, воспалительными процессами. Образования доброкачественны, не требуют дополнительных обследований;
- микрокальцинаты — мизерные скопления минерала несут риск малигнизации. Злокачественные вкрапления отличаются от безопасной формы, локализацией. Биопсия обычно не требуется, однако уточняющие обследования пациентке, скорее всего, понадобятся.
Маммография выявляет доброкачественные образования:
- мастопатии разных форм — фиброзно-кистозные незлокачественные изменения гормонозависимой природы с атипичными клетками или без таковых. Состояния требуют постоянного наблюдения специалистов, отслеживания изменений клеток, лечения;
- кисты — капсулы, наполненные жидкостью, бывают одиночными или множественными. Простые не несут угрозы. При обнаружении многокамерных, крупных образований может потребоваться уточнение их статуса, анализа содержимого полостей с помощью биопсии;
- папилломы внутри молочных протоков — незлокачественные наросты. Они опасны тем, что могут изъязвляться, кровоточить, создают благоприятную почву для начала воспалительного процесса;
- фиброаденома — доброкачественная опухоль, сформированная из здоровых клеток молочной железы. Когда образование достигает больших размеров, его отсекают оперативным путем.
Основным преимуществом маммографического метода аппаратной диагностики рака МЖ является возможность визуально оценить количество, структуру злокачественных клеток. Процедура часто является отправной точкой в выявлении болезней груди, помогает определить тактику лечения рака.
Как подготовиться к процедуре
Специальной подготовки манипуляция не требует. Достоверность исследования не зависит от работы пищеварительной системы, состава крови. Соответственно, отсутствуют рекомендации, запрещающие есть или пить перед процедурой.
В день проведения маммографии женщине желательно отказаться от использования антиперспирантов, тальков, прочих средств от пота. На снимках их остатки иногда отображаются темными пятнами, которые онколог может ошибочно принять за злокачественные образования. Перед процедурой девушка должна снять с шеи любые украшения, приподнять волосы.
Врач или лаборант предварительно опросят пациентку, убедятся, что женщина не беременна, уточнят фазу менструального цикла. Для получения максимально корректной расшифровки полученных данных, нужно принести результаты ранее проведенных обследований (УЗИ, МРТ, и прочих). Иные рентгенологические процедуры допустимо проходить минимум через сутки, чтобы не превышать лучевую нагрузку на организм.
Техника проведения манипуляции
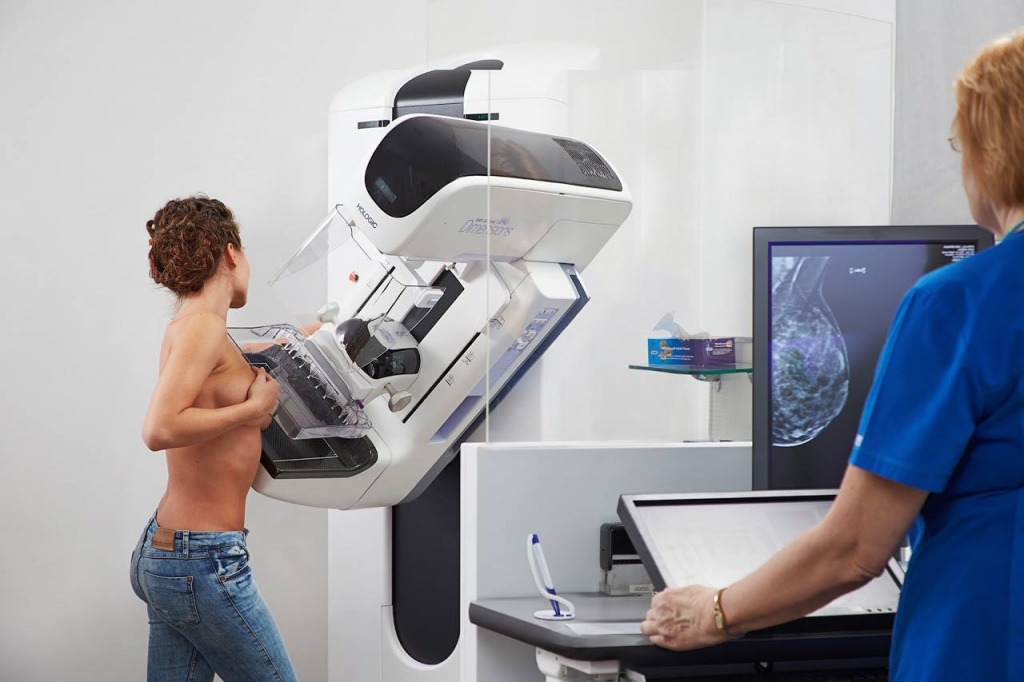
Маммография проходит в рентгенкабинете. Женщина встает либо садится около аппарата (положение зависит от конструкции устройства). Молочные железы помещаются на специальную пластину, сверху прижимаются другой планкой.
Область талии девушки накрывается защитным свинцовым фартуком. Лаборант, врач выходят из кабинета, дистанционно активирует аппаратуру. Обследуются обязательно обе груди, даже когда подозрительные уплотнения обнаружены в одной из них.
При необходимости пациентке дополнительно делают снимки органа в косой или боковой проекции. Иногда требуется прицельная маммография — увеличенная рентгенография непосредственно тканей обнаруженного подозрительного образования, молочных протоков или долек органа. Манипуляция длится от 5 до 10 минут.
В течение нескольких часов после рентгенологического исследования молочной железы у женщины возможны болезненные ощущения в области воздействия, вызванные механическим сдавливанием железы пластинами во время процедуры. Это нормальное явление, которое проходит самостоятельно, без лечения.
Некоторое время, врач занимается расшифровкой данных обследования, затем женщина отправляется домой. Снимки тканей органа, а также описания к ним обычно можно получить через несколько минут после исследования. Результаты надо показать лечащему врачу для анализа ситуации, назначения лечения, дальнейшего наблюдения за вероятными злокачественными изменениями клеток органа.
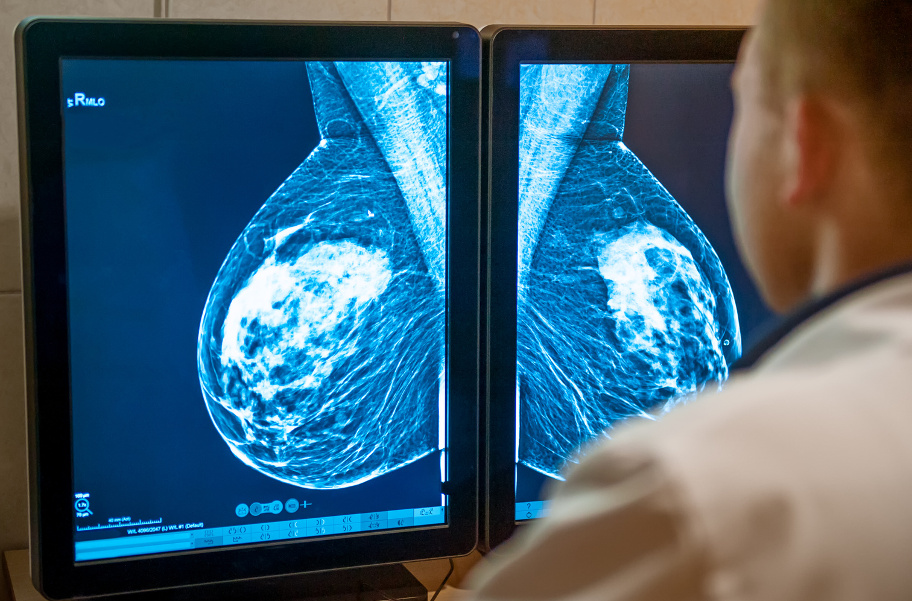
Расшифровка результатов маммографии

Данные диагностики молочных желез выдаются в виде визуальных изображений с обозначением выявленных (или нет) отклонений от нормы. Особенности структуры тканей груди обозначаются буквами латинского алфавита:
- А – большую часть органа составляет жировая ткань;
- В – структура жировая с вкраплениями фиброзных, железистых волокон;
- С – грудь состоит из примерно равнозначного количества железистых, фиброзных, жировых клеток;
- D – обнаружены только фиброзные, железистые ткани.
Во время исследования молочной железы врач анализирует также непосредственно образования, если они присутствуют в груди. Оценку проводят по шкале BI-RADS. Она разделена на несколько категорий, обозначаемых цифрами, в зависимости от уровня вероятности развития рака молочной железы.
BI-RADS — 0
Обозначение используют, когда отклонения от нормы возможны, однако снимок недостаточно информативен.
Женщине назначают дополнительные обследования органа (например, УЗИ или повторную маммографию). Также проводят сравнительный анализ с данными предыдущих диагностических процедур, направленный на отслеживание изменений клеток груди.
BI-RADS — 1
Отрицательный результат исследования, железистая ткань в пределах нормы. Расшифровка свидетельствует об отсутствии злокачественных изменений. Груди симметричны, каких-либо подозрительных опухолей МЖ нет, как и дискомфортных ощущений у женщины.
BI-RADS — 2
Присутствие доброкачественных узлов. Результат тоже считается отрицательным, поскольку «говорит» об отсутствии признаков рака груди.
Данные исследования надо сохранить, чтобы врач имел возможность отслеживать динамику возможных злокачественных изменений образования.
BI-RADS — 3
К этой категории относятся опухоли, которые оказываются доброкачественными в 98% случаев, но однозначно не дифференцируются с раком.
Девушкам с такими результатами показано наблюдение у онколога, повторная маммография через полгода. Процедуру повторяют до тех пор, пока образование не стабилизируется, больной не будет поставлен точный диагноз. Процесс исследования тканей молочной железы может длится до двух лет.
Периодическая манипуляция позволяет женщинам с результатом BI-RADS — 3 избежать «лишних» биопсий. Помогает заметить негативные изменения клеток на начальной стадии развития болезни (когда вероятность перерождения составляет 20-30%), своевременно принять меры, направленные на купирование развития рака.
BI-RADS — 4
Обнаружено подозрительное новообразование. По степени вероятности малигнизации врачи делят результаты данной группы на три категории:
- 4А — низкий риск;
- 4В — средняя вероятность рака;
- 4С — высокий риск злокачественности уплотнения.
Для уточнения природы обнаруженной опухоли требуется проведение биопсии.
BI-RADS — 5
Расшифровка результата исследования свидетельствует о 95% вероятности появления злокачественного новообразования. Женщину обязательно направляют на биопсию.
BI-RADS — 6
Данная категория оценки диагностики устанавливается исключительно для рака молочной железы уже подтвержденного ранее проведенными обследованиями (например, гистологией).
Маммографическое исследование опухоли женщине в этом случае проводят для анализа ответа злокачественных клеток на проводимую терапию.
Диагноз «рак молочной железы» никогда не ставится на основе только маммографии.
Если результаты указывают на наличие злокачественной опухоли, паниковать не стоит. Они часто не соответствуют действительности. Для подтверждения рака молочной железы требуется проведение полного обследования. Также возможен ложноположительный результат, который объясняется особенностями строения молочной железы или новообразования. Ложный диагноз опровергается с помощью других анализов.
Ложноотрицательные результаты исследования МЖ тоже встречаются. Они гораздо опаснее неверных положительных результатов. Ткани железы выглядят без изменений, женщина успокаивается, прекращает диагностику РМЖ. Злокачественные клетки захватывают большие объемы органа, опухоль обнаруживается уже в запущенном состоянии.
Ложноотрицательные обследования получаются из-за:
- повышенного уровня содержания в крови половых гормонов;
- при слишком маленьком размере образования;
- из-за врачебной ошибки.
Подобное случается с женщинами младше 30 лет. Это связано с тем, что у молодых девушек ткани груди имеют очень плотную структуру, плохо просматриваются. Особенность не считается отклонением от нормы, но затрудняет диагностику других патологий, включая РМЖ. Пациенткам указанной категории обычно рекомендуют другие виды обследования (например, УЗИ). Также информативность маммографии снижается при маленьком размере железы, неясном характере изменений ее структур. Рентгенологическое исследование не проводят дамам с установленными силиконовыми имплантами, которые не дают возможность осмотреть собственные железистые ткани.
Маммографический метод диагностики рака МЖ у женщин является очень точным, обладает высокой информативностью. Доказано, что манипуляция помогает обнаружить формирование различных опухолей на ранних стадиях в 86% случаев. Более половины первичных злокачественных образований выявляется при помощи маммографии на досимптомных стадиях, когда они не пальпируются. Врачи советуют пациенткам внимательно относиться к своему здоровью. При первых симптомах заболевания грудной железы обращаться к онкологу, даже если первоначальная диагностика дала отрицательный результат. Боятся, что обследование нанесет вред здоровью девушки, не нужно. Современные маммографы позволяют провести обследование с минимальной лучевой нагрузкой на организм.
Компания «Пациент менеджмент» на протяжении многих лет занимается организацией индивидуального медицинского обслуживания высокого качества.
За годы работы мы накопили статистику по ведущим зарубежным клиникам и готовы рекомендовать пациентам для лечения рака молочной железы 1 стадии только те медицинские центры, где действительно окажут наиболее эффективную помощь.
Может ли мастопатия превратиться в рак груди

- Как связаны мастопатия и рак молочной железы
- Как отличить мастопатию от рака молочной железы
- Как не пропустить диагноз рак при фиброзно-кистозной мастопатии
- Профилактика и лечение мастопатии



Доброкачественные опухоли молочной железы — одни из наиболее распространенных явлений в медицине. Так, более 75% женщин репродуктивного возраста рано или поздно сталкиваются с различными заболеваниями груди. При этом всегда возможно четко определить зло- или доброкачественность патологического процесса.
Самый распространенный недуг молочной железы — мастопатия. Она встречается у порядка 50% женщин в возрасте от 30 до 50 лет. Но может ли эта болезнь перерасти в рак? Как связаны эти заболевания и как их отличить друг от друга? Ответы на эти вопросы вы узнаете в этой статье.
Как связаны мастопатия и рак молочной железы

Дело в том, что фиброзная или кистозная мастопатия рассматривается медиками как риск, толчок к развитию онкологии, а не как предраковое состояние. То есть в некоторых случаях болезнь приводит к раку, но для этого должны быть серьезные предпосылки, например, запущенная форма заболевания.
Сама по себе мастопатия молочной железы — не онкология, это ФКБ (фиброзно-кистозная болезнь), проявляющаяся в виде патологических изменений в железистой ткани груди. На рентгене заболевание рассматривается как череда пятен — светлые (новообразования) и темные (пустоты).
Важно понимать, что женская грудь — гормонозависимая железа. И любые нарушения в работе эндокринной системы быстро сказываются и на ней. А цепочки гормональных процессов, которые приводят к ФКБ, могут быть совершенно разными, поэтому определить, может ли мастопатия привести к раку, порой просто нереально.
Даже факторы, которые могут спровоцировать развитие онкологии и мастопатии, одинаковые:
- сахарный диабет в анамнезе;
- аборт (а особенно несколько);
- кратковременный период грудного вскармливания или его полное отсутствие;
- генетическая предрасположенность к мастопатии и раку груди;
- частые стрессы, депрессия, психоэмоциональная нестабильность.
Чаще всего мастопатию или онкологию груди диагностируют у женщин в возрасте 30-35 лет. А особенно у тех, кто не рожал. Согласно статистике, у 30% женщин мастопатия перерастает в рак молочной железы.
Как отличить мастопатию от рака молочной железы
Явные отличия онкологии грудной железы и мастопатии симптоматически отличить непросто. Сделать это может исключительно опытный маммолог и лишь по заключению инструментального исследования груди. Ведь как при раке, так и при мастопатии, в груди можно обнаружить новообразования разного размера и степени болезненности. Также при обоих заболеваниях могут наблюдаться различные выделения из сосков. Поэтому чтобы понять, какой именно недуг поразил грудь, необходимо пройти ультразвуковое исследование или маммографию.
Главное отличие мастопатии от рака молочной железы заключаются в том, что боли в груди, выделения и уплотнения появляются временно — перед началом менструального цикла, а после его завершения — исчезают. При онкологии эти проявления будут постоянными. Поэтому при этих симптомах крайне важно быстрее обратиться к маммологу, пройти УЗИ и маммографию. Если рак все же подтвердится, срочно начать лечение. Ведь при ранней терапии шансы на ее успех максимальны.
Многие женщины интересуются, как отличить мастопатию от рака методом самопальпации груди? Увы, даже опытный маммолог не всегда может понять, какие именно уплотнения он выявляет — фиброзно-кистозные или онкологические. Поэтому пациенток направляют на дополнительные исследования — УЗИ и маммографию:
- Ультразвуковое исследование способно предоставить динамичную картину происходящего в железе в реальном времени. Также в процессе УЗИ может быть выполнена биопсия (пункция) — забор небольшого кусочка ткани для гистологического исследования и подтверждения или опровержения злокачественности процесса.
- В процессе ультразвукового исследования, кроме груди, врач изучает близрасположенные лимфатические узлы. Если процесс злокачественный, он может отметить метастазирование в них раковых клеток.
- Маммография является обязательным методом исследования молочной железы у женщин после 40 лет.