Лобный синусит (фронтит)
 Самыми распространенными последствиями перенесенных (и недолеченных!) простудных заболеваний являются синуситы. В отличие от обычного ринита (насморка), при котором воспаляется слизистая полость носа, при синуситах воспаление затрагивает околоносовые пазухи.
Самыми распространенными последствиями перенесенных (и недолеченных!) простудных заболеваний являются синуситы. В отличие от обычного ринита (насморка), при котором воспаляется слизистая полость носа, при синуситах воспаление затрагивает околоносовые пазухи.
Одними из таких пазух являются лобные, которые расположены слева и справа от центра лобной кости над глазами. Воспаление слизистых оболочек лобных пазух – это фронтит (от frontalis — «лобный») или лобный (фронтальный) синусит. Часто его называют «лобный гайморит», однако точное название данного заболевания – именно «лобный синусит» или «фронтит».
За последние годы возросло количество случаев лобного синусита, при этом больше всего отмечен прирост заболеваемости хронической формой. Эта патология, в основном, встречается в детском возрасте. Среди взрослых заболеванию более подвержены мужчины.
Воспаление лобной пазухи
Причинами воспаления могут выступать вирусы (риновирус, аденовирус, коронавирус), бактерии (стафилококк, стрептококк, гемофильная палочка) или грибки, которые проникают из носовой полости.
Перенесенный ринит, инфекция из носоглотки, воспалительный процесс в других пазухах носа (например, в гайморовых), озена, сезонная аллергия, снижение иммунитета при переохлаждении или стрессе, травмы носа, искривление носовой перегородки, попадание инородного тела, полипы, кисты в носовой полости – все это может стать причиной возникновения фронтита.
Лобный синусит возникает и при наличии определенных факторов, связанных с условиями жизни и деятельности человека. Так, загрязненная атмосфера, особенно в зоне промышленных предприятий, пыльные и загазованные помещения, вредные производства или профессиональные травмы (например, баротравмы дайверов, подводников, пилотов) приводят к сбоям в работе иммунной системы организма и, как результат, – к фронтиту.
К развитию лобного синусита может привести переохлаждение головы в осенне-зимний период при нежелании носить головной убор, неумение правильно сморкаться или даже общее истощение организма.
Развитие фронтального синусита характеризуется скоплением гноя в пазухах, а это, в свою очередь, чревато тяжелыми осложнениями.
Разновидности фронтита
Типы фронтита различаются в зависимости от путей проникновения инфекции, типа и время развития патологии.
- Острый фронтит. Характеризуется внезапным возникновением воспалительного процесса, развитие – стремительное, окончание заболевания – полное.
- Хронический фронтит. Возникает как следствие плохо вылеченной острой формы заболевания; при нем длительные периоды обострения сменяются короткими паузами ослабления симптомов.
- Аллергический фронтит. Немедленная реакция на аллергены: частое чихание, зуд носа и глаз, повышения температуры может не быть или она невысокая;
- Вирусный фронтит. При воздействии вируса начинается быстрый подъем температуры, жалобы на боль в горле, чихание, появляется жидкая полупрозрачная слизь.
- Бактериальный фронтит. При бактериальной атаке температура поднимается, но медленно; больной не чихает, а слизь формируется густая, с характерным оттенком.
- Катаральный фронтит. Заявляет о себе тяжестью в лобной области, заложенностью носа; может не давать осложнений, а может перейти в более острую стадию.
- Гнойный фронтит. Образование и скопление гнойного содержимого в лобных пазухах пагубно влияет на состояние больного; возможна даже потеря сознания.
- Пневмосинус. Особая форма фронтита, которая характеризуется растяжением лобной пазухи; при этом воздух в пазуху поступает, но выхода для него нет. В этом случае воспаления может не быть, а боль в лобной части будет ощущаться.
Независимо от типа фронтита, он может затрагивать или одну пазуху (правую или левую) или быть двусторонним, когда в воспалительный процесс вовлечены обе пазухи.
Симптомы фронтита
Лобный синусит – заболевание серьезное. О развитии патологии сигнализируют его характерные симптомы:
- головная боль. Она может быть разлитой или локализоваться в определенном месте (лобная часть, возле бровей);
- повышение температуры (до 40°С) с появлением лихорадки у детей и озноба у взрослых;
- заложенность носа, затрудненное дыхание, снижение или отсутствие обоняния (гипосмия /аносмия);
- проблемы со зрением, слезотечение, развивающаяся светобоязнь;
- скопление слизи в носовых ходах, затрудненность ее удаления;
- покраснение и отечность кожи над переносицей и веками;
- появление зубной боли и боли в ушах;
- общая слабость и головокружение.
Своевременное обращение к отоларингологу поможет поставить правильный диагноз и отличить:
Симптомы острого фронтита
- при наклонах головы вниз появляется интенсивная головная боль;
- выделение из носовых ходов слизи, окрашенной в желтый или зеленый цвет;
- появление отеков вокруг глаз;
- сильная головная боль может отдавать в уши и виски;
Симптомы хронического фронтита
- течение болезни проходит приступообразно: ремиссии сменяются обострением заболевания;
- при обострениях появляются симптомы острого фронтита; при ремиссии сохраняются давление и тяжесть в лобной части головы, которая усиливается при наклонах и нагрузках;
- в висках появляется пульсирующая боль; беспокоит постоянная ноющая головная боль;
- присутствуют выделения из носа, часто они имеют примеси гноя и крови; но чувства полной заложенности нет;
- сохраняются отеки, давление в глазах;
- по утрам из-за стекания гнойной слизи по задней стенке глотки могут появляться отхаркивание мокроты и тошнота;
- утомляемость повышена.
Одним из главных показателей развития патологического процесса при фронтите является температура. При острой форме, которая при надлежащем лечении длится 3 недели, гипертермия может достигать 38°С – 40°С. При хронической форме температура может быть незначительной или отсутствовать вообще. Но отсутствие температуры при лобном синусите не свидетельствует о выздоровлении, потому что сохраняются характерные боли.
Главные признаки заболевания лобным синуситом – это постоянные ноющие головные боли. Они носят характер распирания, сжимания, пульсации, усиливаясь при наклонах головы вперед или выполнении физических нагрузок. Болезненность может появиться из-за вибрации при поездках в транспорте.
При переохлаждении или последствиях ОРВИ в лобных синусах увеличивается давление, боли нарастают. Бессонница и умственное напряжение, переутомление и прием кофе или алкоголя могут усилить головные боли даже без обострения заболевания. Боль становится невыносимой, неврологической.
Самая интенсивная точка боли в области лба отмечается над переносицей (выше на 2 см). Если воспалена одна из пазух, боль сильнее локализуется с одной стороны. При постукивании по лбу появляется ноющая боль. При наличии воспаления при надавливании на надбровные ткани боль будет держаться долго.
Обострения фронтита
Если терапевтические действия были начаты не вовремя, симптомы заболевания усиливаются, интоксикация организма увеличивается. Гипертермия, чувство разбитости, общее плохое самочувствие может соседствовать с головокружениями и вегетативными нарушениями.
Возникает вторичное воспаление слезного мешка (дакриоцистит). В лобных пазухах могут появиться полипы, свищи, опухолевидные образования (холестеатомы) и слизистые кисты (мукоцеле).
Все это способствует появлению язв на стенках пазух, а инфекция может проникнуть в надкостницу и кость.
Фронтит: осложнения и последствия
Хроническая стадия фронтита опасна своими осложнениями. Перенесенная ОРВИ или простая простуда часто вызывает обострение болезни, которое длится около трех недель.
При переходе фронтита в хроническую стадию возникает опасность проникновения гнойного содержимого пазух через задние стенки внутрь черепа. Последствием этого может стать тяжелейший гнойный менингит или абсцесс.
Если гнойная инфекция проникнет через тонкую нижнюю стенку пазухи, то серьезно пострадают глазницы.
Эти осложнения очень опасны, так как могут привести к летальному исходу.
Последствия недолеченного фронтита сказываются на других органах и приводят к воспалительным процессам в миндалинах, костной ткани и тканях сердечной мышцы, конъюнктивиту и повреждению зрительного нерва, отиту или пневмонии.
Диагностика
Правильный диагноз может поставить только врач – отоларинголог. Осмотр пациента при помощи специального инструментария (риноскопия и эндоскопия), проведение УЗИ, рентгена и термографии позволяют определить состояние слизистой, объемы и строение лобных пазух, а также место возникновения инфекции.
Анализ крови, бактериологические и цитологическое исследования дополнят клиническую картину и помогут наметить направление лечения пациента.
Могут также понадобиться пробы на аллергены. В сложных случаях необходимыми являются консультации офтальмолога и невролога.
Методы лечения
Если нет показаний для хирургического вмешательства, лечение фронтита проводится консервативно.
После диагностирования выбираются проверенные терапевтические методы:
- прием антибиотиков;
- борьба с отеками;
- применение антигистаминных препаратов, капель и спреев от насморка;
- промывания и орошение солевыми растворами, зондирование, носовой душ, введение тампонов;
- физиотерапевтические мероприятия (ингаляция, УВЧ и др.).
Лечение в домашних условиях
Такое лечение разрешает только врач при легкой форме заболевания. Пациенту назначаются лекарственные препараты и выдаются рекомендации, которые нужно строго выполнять.
Это касается различных промываний и ингаляций, которые можно выполнять в домашних условиях, применяя народные средства.
Самые известные – ингаляции. Это – вдыхание паров отваров лекарственных трав (ромашка, лавровый лист) с добавлением нескольких капель эфирных масел (эвкалипт, чайное дерево). Можно проводить ингаляции при помощи отварного картофеля (картофель для этого нужно очистить).
Прокол при фронтите
Без прокола можно очистить пазухи и ввести лечебные препараты с помощью специального катетера Ямик. Если фронтит переходит в тяжелую затяжную стадию, требуется провести прокол. Это позволит очистить пазухи от гноя.
В более запущенных случаях требуется операция трепанопункции, при которой в отверстие пазухи вводят специальную трубку (канюлю). С ее помощью пазухи промывают и вводят нужный антибиотик.
Такие хирургические вмешательства проводятся под местной анестезией.
В особо тяжелых случаях назначается открытая операция.
Рекомендации после операции прокола
После проведения операции на протяжении 4-5 дней пациенту назначают сосудосуживающие капли. За раной необходимо тщательно ухаживать по инструкции врача и беречься от простуд и других вирусных заболеваний.
Если боли после прокола не проходят в течение нескольких дней или рана плохо заживает, нужна консультация врача.
Препараты лечения фронтита
Медикаментозное лечение назначает врач в зависимости от типа заболевания, особенностей протекания болезни и анамнеза пациента.
Если заболевание спровоцировали бактерии, назначаются антибиотики. Длительность их применения -7 – 10 дней. В легких случаях назначают спреи с антибиотиками или таблетки. В тяжелых случаях назначают или препараты широкого спектра действия, или, после проведения всех анализов, применяют узконаправленные антибиотики.
Вводить антибиотики можно внутримышечно и внутривенно. Иногда лекарство вводится прямо через лобную кость.
При лечении антибиотиками обязательно назначаются препараты для поддержания микрофлоры кишечника.
Если фронтит – результат вирусного поражения или аллергии, антибиотики применять нельзя.
В таких случаях назначают антигистаминные препараты.
Хорошие результаты дает использование сульфаниламидов или гомеопатических средств.
Профилактика
Чтобы избежать такого серьезного заболевания, как фронтит, необходимо:
- серьезно относиться к лечению любого насморка;
- такое же внимание уделять лечению простудных заболеваний, а также болезней носоглотки;
- постоянно промывать нос морской водой;
- правильное питание, соблюдение питьевого режима, употребление необходимого набора витаминов;
- одеваться по сезону, избегая переохлаждений и сквозняков;
- поддерживать иммунитет (спать по 8 часов, придерживаться режима труда и отдыха);
- избегать травм головы и носовой перегородки;
- бывать на свежем воздухе, особенно в хвойном лесу, поддерживать физическую форму;
- поддерживать здоровый микроклимат в доме: постоянное проветривание, увлажнение воздуха, особенно во время отопительного сезона;
- санаторно – курортное лечение;
- при подозрении на болезнь немедленно обратиться к отоларингологу.
Заключение
Лобный синусит (в народе – «лобный гайморит») – заболевание сложное и опасное, которое чревато многими осложнениями и серьезными проблемами со здоровьем. Важно соблюдать меры предосторожности, чтобы не допустить его развитие из обычной простуды или ОРВИ. Если же появились первые симптомы болезни, важно как можно быстрее обратиться к врачу: богатый арсенал современных методов лечения поможет устранить проблему, не прибегая к хирургическому вмешательству и не доводя до развития хронической формы.
Промывание носа: польза и вред
3 марта 2017
Последнее время все большую популярность приобретает промывание носа системами типа «Долфин», леечкой «Аква Марис» и промывание по системе йогов.
А так ли это полезно и безопасно?
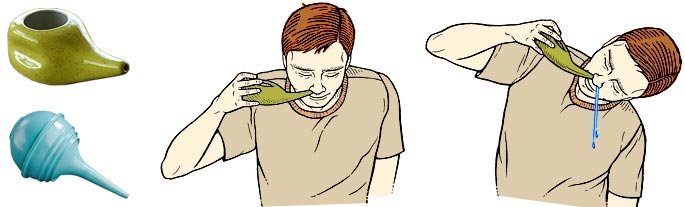
Начнем с приятного – польза, действительно, имеется.
Во-первых, при промывании происходит увлажнение слизистой носа, что в Уральском регионе, например, крайне актуально в связи с низкой влажностью воздуха, особенно в отопительный сезон.
Во-вторых, при промывании происходит механическая очистка носа не только от частиц пыли, но и от патогенных микроорганизмов (вирусных частиц, бактерий и т. д.).
Несмотря на очевидную пользу, любители «промываний» нередко становятся пациентами оториноларингологов.
Дело в том, что при объемном промывании носа вода под давлением поступает не только в нос, но и в носоглотку. Не всегда жидкости удается быстро эвакуироваться через рот, или через другую ½ носа, особенно при заложенности носа, когда происходит отек слизистой. Жидкость, вынужденная идти по пути наименьшего сопротивления, отправляется через слуховую трубу прямиком в среднее ухо. Со всеми вытекающими, в прямом и переносном смысле, последствиями. При этом происходит занос микрофлоры в барабанную полость (обычно в среднем ухе среда относительно стерильная). Это, в свою очередь, может спровоцировать инфекционное воспаление среднего уха – отит.
В детском возрасте эта проблема становится еще актуальнее. Анатомические особенности маленьких детей провоцируют быстрое распространение инфекционного процесса:
1. Короткие и зияющие слуховые трубы,
2. Горизонтальное расположение слуховых труб,
3. Аденоиды в носоглотке.
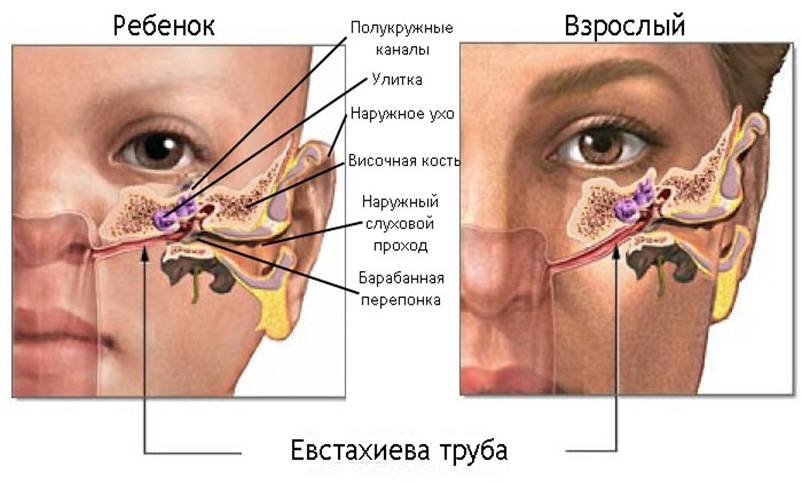
Исходя из вышеописанного, объемное промывание – крайне рискованная процедура, особенно у маленьких детей.
Чтобы сохранить плюсы промывания и максимально предотвратить минусы, солевые растворы в нос рекомендуется или брызгать (спреи), или закапывать.
Существует два основных типа солевых растворов: физиологические и гипертонические. Они отличаются по концентрации соли в растворе и, как следствие, принципу действия.
Физиологические (нормотонические, изотонические) растворы, 0,9% р-р – соответствуют нормальной солёности слизи (крови и т.п.) и применяются для профилактики инфекции и увлажнения слизистой носа.
К примеру, в аптеке можно найти: «Физиомер Мягкое промывание» и «Умеренное промывание», физиологический раствор, «Аквалор Soft» или «Аквалор Baby», «Аква Марис», «Маример изотонический», «Хьюмер 150»… Из них лично мне симпатичны Физиомер и Аквалор – у них достаточно большой объем впрыскиваемой жидкости. Но главный фаворит: физ. раствор (единственный минус которого в удобстве применения) – дешево и сердито. Его можно закапывать из пипетки или без напора из маленького шприца.
Гипертонические солевые растворы – снимают отек слизистой, улучшают отток из пазух за счет высокой концентрации соли в полости носа. Происходит это за счёт естественных физиологических процессов: где соли больше – туда поступает вода. Поэтому жидкость покидает ткани и пазухи и выходит в просвет носа, откуда эвакуируется простым отсмаркиванием.
Дополнительным бонусом идет разрушение клеточной стенки бактерий по такому же механизму, как и снятие отёка, клетки словно «взрываются» изнутри. Минус – некоторое возможное высушивание слизистой, которое проходит после отмены препаратов.
Поэтому гипертонические растворы не рекомендуется применять дольше 30 дней. Применяются гипертонические растворы, например, при ОРЗ.
Вот некоторые примеры гипертонических растворов: «Аквалор Форте», «Хьюмер Гипертонический», «Аква Марис Стронг», Квикс, «Маример Гипертонический», «Физиомер Гипертонический»… или 1 чайная ложка соли (хоть морской, хоть пищевой) без горки на 1 стакан воды.
Внимание! У некоторых указанных препаратов инструкция не соответствует действительности. Растворы или брызгают (голова прямо), или закапывают.
Имеются противопоказания. Перед применением проконсультируйтесь со специалистом.
Гайморит: симптомы, особенности лечения и правила профилактики
Гайморит – это воспалительный процесс в области гайморовой пазухи, расположенной в толще черепной кости над верхней челюстью, слева и справа. Этот процесс является одной из разновидностей синуситов (это общее название для воспалительных процессов в области придаточных пазух – лобной, гайморовой, решетчатой или клиновидной). Обычно воспалительный процесс затрагивает слизистые оболочки, выстилающие пазухи изнутри, реже затрагиваются более глубокие слои тканей, вплоть до костных структур. Обычно процесс возникает как осложнение вирусных или бактериальных инфекций в области носоглотки и верхних дыхательных путей.
Исходя из причины развития, механизмов формирования и симптомов, гайморит бывает нескольких типов. Выделение каждого из них важно для определения тактики лечения, прогноза и разработки мер профилактики.
Острый – развивается быстро, как осложнение ОРВИ, насморков, простудных заболеваний, воспаления в области корней зубов на верхней челюсти. Возбудители проникают через каналы, соединяющие пазухи с полостью носа с гайморовыми пазухами, размножаются в полости. Тело начинает активно вырабатывать иммунные клетки и слизь, чтобы обезвредить патогенные организмы. Если слизь закупорит проток пазухи, возникает давление на стенки, усиление воспалительного процесса. По мере очищения пазухи от содержимого воспалительный процесс постепенно затухает.
Хронический – воспалительный процесс, который длится более 4 недель, имеет вялое или волнообразное течение, с периодами обострений. Обычно возникает из-за не долеченной острой формы, наличия аденоидов, тонзиллитов, отитов.
Гнойный – обычно становится осложнением острой формы либо обострения хронического процесса, если процесс не лечится, предпринимаются попытки самолечения или пациент переносит инфекцию на ногах. Патогенные бактерии накапливаются в пазухах, в смеси с лейкоцитами образуют гнойное содержимое. Самое опасное осложнение при этой форме – прорыв гноя в полость черепа, поражение костных тканей, мозга.
Двусторонний – одна из тяжелых форм, поражение локализовано сразу в обеих пазухах – левой и правой. Нередко возникает как осложнение инфекций в полости рта и носоглотки, обычно грибковой или бактериальной. Обычно имеет острое течение, редко переходит в хроническую форму.
Аллергическое поражение возникает у пациентов, страдающих от чрезмерно активной реакции иммунной системы на различные вещества. Особенно часто эта форма синусита бывает при поллинозе, круглогодичном рините, реакции на плесень, пылевых клещей.
Катаральный – преимущественно бывает у детей. Он развивается при проникновении в полость пазух патогенных организмов, что формирует отек и раздражение слизистых. Считается самой легкой формой болезни, проходящей при активном лечении без осложнений и последствий.
Полипозная форма формируется при образовании полипозных разрастаний слизистых из-за чрезмерно быстрого деления клеток. Рост полипов могут провоцировать инфекции, травмы, велика роль наследственности.
Одонтогенный – формируется как результат серьезных проблем зубов, особенно 4-6 зуба на верхней челюсти, корни которых расположены в непосредственной близости от пазухи. Если возникают проблемы в области корней этих зубов, воспаление и нагноение может переходить на пазуху, она заполняется секретом и воспаляется.

Причины
Придаточные пазухи, включая гайморовы, созданы как естественный барьер на пути инфекций, фильтр для различных опасных веществ в воздухе. Они помогают согревать воздух, увлажнять его и очищать от примесей перед попаданием в гортань, и ниже по респираторному тракту. Основная причина воспаления и появления признаков гайморита – это проникновение бактерий, грибков или вирусов, аллергенов. Реже инфекция попадает с током крови из других, отдаленных очагов.
Нарушать работу пазух могут патологии иммунной системы, частые ОРВИ, респираторная форма аллергии, носительство патогенных бактерий в носоглотке (стафило-, стрепто- или менингококк).
Среди ключевых причин, которые могут привести к развитию гайморита, можно выделить:
- травматические воздействия, при которых повреждается слизистая пазух;
- неполноценное лечение насморка, простуды;
- заражение различными патогенными бактериями, вирусными, грибковыми инфекциями;
- ожоги слизистой носоглотки и пазух химическими соединениями, горячим воздухом;
- чрезмерная сухость воздуха при нахождении в помещениях;
- последствия тяжелых ОРВИ или гриппа;
- аномалии строения пазух и носоглотки;
- травмы в области носовой перегородки, ее искривление;
- полипозные или аденоидные вегетации;
- наличие аллергии на внешние раздражители, ряд лекарств;
- патологии, снижающие иммунную защиту;
- опухолевые процессы;
- лучевое воздействие;
- нерациональное использование капель и спреев для лечения насморка, что ведет к скоплению слизи и закупорке каналов.
Осложнения
Не все люди знают, как начинается гайморит, поэтому многие принимают симптомы за тяжелую простуду и лечатся самостоятельно. Это может привести к определенным осложнениям, отдаленным последствиям. Среди ключевых осложнений можно выделить поражения бронхов и распространение инфекции на легкие, развитие отитов (поражение среднего уха), переход болезни в хроническую форму.
Тяжелый и запущенный, своевременно не вылеченный гайморит может привести к воспалению внутренних органов – сердца, глаз, почек, поражению суставов и мозга, его оболочек. Если образуются гнойные полости в гайморовых пазухах, возможен прорыв гноя в кровь (возникает сепсис), проникновение его в соседние пазухи с развитием пансинусита, воспаление мозговых оболочек с явлениями менингита. Всех этих осложнений можно избежать при полноценном лечении гайморита под руководством лор-врача.
Симптомы и диагностика
Конечно, при развитии гайморита нужно немедленно обращаться к врачу, но как понять, что гайморит начался? Начальные признаки неспецифичные – это повышение температуры от незначительной до высокой, сильная слабость, заложенность носа или обильные густые выделения, болезненность в проекции пазух или в области лица.
Боль при гайморите может быть различной – от тупой, давящей до сильной, мучительной. Она локализуется в подглазничной области, может отдавать в область переносицы, лобную зону или верхние зубы. При надавливании на область пазух или наклонах головы вперед она усиливается, распространяясь по подглазничной области. Могут краснеть и отекать веки.
Врачи отмечают некоторые особенности того, как проявляется болезнь в определенных возрастных группах. Так, у взрослых самым ключевым признаком могут быть болевые ощущения, головная боль, нарушение восприятия запахов. Может меняться голос, он становится гнусавым, нос сильно заложен, выделяется полупрозрачная или желто-зеленая слизь. Высокая лихорадка типична для острой формы, при хроническом или аллергическом гайморите болезнь может протекать без температуры.
На фоне поражения пазух возможно слезотечение, неприятный привкус во рту, слабость, постоянное утомление, нарушения аппетита, расстройства сна, ознобы и приступы кашля.
Заразен ли гайморит? Само по себе воспаление – это результат влияния патогенных факторов, и это не заразно. Бактерии или вирусы, которые спровоцировали заболевание, могут передаваться от человека к человеку, но не обязательно вызовут поражение пазух.
Диагноз гайморита ставит лор-врач после проведения ряда тестов и осмотра пациента. Важно подробно рассказать, как началось заболевание, какие жалобы были ранее и имеются в данный момент. Врач осмотрит полость носа и глотку, прощупает проекцию пазух, определяя болезненность.
Дополнительно могут понадобиться КТ или МРТ придаточных пазух, рентгенограмма, УЗИ исследование, эндоскопия носоглотки, при необходимости – биопсия полипозных образований. Назначаются анализы крови, посевы отделяемой из носа слизи для определения флоры, чтобы подобрать необходимые препараты.

Как лечить у взрослого
Терапия болезни должна быть комплексной. Она направлена на борьбу с инфекцией, устранение воспаления, налаживание оттока слизи из пазух и улучшение носового дыхания. В неосложненных случаях возможно лечение гайморита дома под постоянным контролем оториноларинголога. В тяжелых случаях и при необходимости хирургического лечения пациент госпитализируется в стационар.
Возможно консервативное лечение с назначением антибактериальных препаратов, противовоспалительных средств, антигистаминных препаратов и различных капель, спреев для носа. Также применяют пункционное лечение или хирургические вмешательства. Выбор зависит от возраста пациента, вида патологии, тяжести состояния и возможных осложнений.
Многим пациентам назначают пункции (с местным обезболиванием) – они помогают удалить гнойное содержимое, помочь в оценке характера воспаления, плюс приносят существенное облегчение. После удаления содержимого пазухи промывают физраствором или фурациллином, вводят растворы антибиотиков и противовоспалительные препараты. Минус подобной тактики – не всегда достаточно одного прокола, поэтому требуется курс процедур в течение нескольких недель. Метод достаточно неприятный, имеет ряд противопоказаний и осложнений, процедура болезненна как во время прокола, так и после него.
Причины, почему болит голова после промывания носа
Иногда встречаются случаи, когда после промывания носа болит голова. Многие люди отмахиваются от этого явления, не задумываясь о причинах возникновения цефалгии, принимая анальгетики. Однако они тем самым усугубляют положение общего состояния здоровья. Дело в том, что постоянная головная боль — это сигнал, который сообщает о неправильной технике процедуры либо же наличии бактериальных болезнях в организме человека. Поэтому, чтобы не усугубить положение при данной ситуации, необходимо незамедлительно обратиться к специалисту.
Причины возникновения головной боли
Для того чтобы специалист смог выявить причину возникновения цефалгии после промывания носа, он сначала расспрашивает пациента, как проводится процедура в домашних условиях, и какая концентрация раствора при этом использует.
Если же больной придерживается всех тонкостей процедуры, но при этом голова не прекращает болеть, ему назначается медицинское обследование, для выявления патологии.
Рассмотрим самые распространенные причины возникновения головной боли, после очистки пазух носовой полости.
Ошибки, совершаемые пациентами
В связи с тем, что готовые растворы в аптеках имеют высокую цену, как показала практика, многие пациенты изготавливают их своими руками. Но в процессе приготовления и при промывании носа, они не учитывают всех тонкостей рецептуры, что в первую очередь и приводит к головным болям.

Чтобы этого избежать, специалисты советуют придерживаться следующих правил.
Приготовление раствора
При изготовлении раствора для промывки носа самостоятельно, необходимо строго придерживаться расчета концентрации. Иначе, кроме головных болей, у пациентов на почве раздражения слизистой и усиления выделяемых секреций могут развиться сопутствующие заболевания носоглотки.
Итак, рекомендации для правильного приготовления раствора:
- Гомогенная смесь разводится только в чистой воде.
- Для раствора рекомендуется использовать морскую соль, без ароматических добавок.
- Соотношения пропорций должны составлять — 7 г соли на 200 мл воды.

При сильном насморке, раствор изготовляется из 1 стакан дистиллированной воды, с добавлением соды и соли по ½ ч. л.

Промывка носа
Для того чтобы промыть нос, без последствий, не требуется трудных манипуляций. Для этого достаточно будет придерживаться следующих правил:
- Полоскание носа должно осуществляться только теплым раствором.
- Не рекомендуется проводить процедуру перед прогулкой на свежем воздухе.
- Следует придерживаться норм введения одноразовой дозы.
- Раствор должен вводиться в каждую ноздрю поочередно.
Также не стоит превышать количество процедур. От частого введения раствора, лечение не даст положительного эффекта, а только ухудшит самочувствие. Рекомендуемый курс лечения составляет 5–7 дней, промывка носа не более 4 раз в сутки.

Инфекционные болезни
Как показала медицинская практика, голова после неправильно проведенной процедуры может болеть не более 30 минут. Если же цефалгия продолжается дольше указанного времени, причина такого явления может крыться в следующих патологиях:
- синусит;
- гайморит.
В первом случае, после промывания носа болевой синдром наблюдается в нижней лобной части головы. При гайморите боль развивается в височной зоне и под глазами.
Как правило, при подтверждении этих патологий специалист не отменяет промывку носа, а назначает комплексный курс лечения, для устранения бактериальных инфекций носовой полости.
Итак, рассмотрев, почему развивается головная боль после промывания носовой полости, можно будет избежать этого явления. Если все же она появилась и продолжается долгое время, не стоит проводить самостоятельные опыты по выявлению причин. Рациональнее будет обратиться к специалисту, который даст точную клиническую картину состояния здоровья и рекомендации по курсу лечения.
Если болят пазухи носа – рекомендации для пациентов

Болят пазухи – это одна из частых жалоб пациентов с заболеваниями ЛОР-органов. Но данный симптом свидетельствует не только о воспалении в околоносовых пазухах (синусите), но и может быть признаком и других распространенных патологий.
В данном материале, подробно разберем основные причины, заболевания, рекомендации по лечению при болезненности в пазухах носа.
Боль в пазухах – причины
Не секрет, что боль это защитный сигнал организма. Который указывает на проблемные участки, в том числе и околоносовой области.
Если рассматривать функциональные причины боли в пазухах, то она в большей степени связана с давлением экссудата, который в большом количестве образуется при воспалительных процессах. Из-за этого нарушается нормальный отток отделяемого из пазух, что вызывает давление на окружающие структуры и ткани.
Другой частой причиной является разрастание опухолевых образований (полипы и кисты), что нарушает целостность анатомических структур, вызывая тем самым некротические процессы в данной области.
Анатомические особенности не относящиеся к воспалительным и некротическим процессам, например: искривление перегородки носа, узость носовых проходов, гипертрофия миндалин, патологии слезного аппарата и т.д. О которых, более подробно в следующем разделе материала.
Заболевания приводящие к боли в пазухах
Так какие заболевания могут спровоцировать боль в пазухах носа? Это достаточно объемный список, поэтому их условно разделим на этиологические причины.
Воспалительные состояния, основная часть патологий провоцирующих данный симптом:
- Синуситы. Острые и хронические воспалительные процессы в придаточных пазухах – гайморит, фронтит, этмоидит, сфеноидит.
- Риниты. Катаральная форма, может привести хроническому воспалению слизистой полости носа, что провоцирует закупорку в придаточных пазухах. Так называемый, риносинусит.
- Дентальные патологии. Если имеются проблемы с зубами верхней челюсти – формирующиеся очаги воспаления, могут спровоцировать образование перфорации или свища в гайморову пазуху.
- Другие состояния. Любой очаг воспаления в носоглоточной области, может осложниться распространением на окружающие структуры, например, при хроническом тонзиллите.
Заболевания невоспалительной этиологии, так же может привести к боли в области пазух носа:
- Искривление носовой перегородки – самая частая невоспалительная причина болевых ощущений в околоносовых пазухах. Более подробно в этом материале: Искривление перегородки носа – симптомы, причины, осложнения.
- Трофические формы ринитов. Хронические изменения в слизистой оболочки при ринитах, могут быть не только воспалительного характера, но и гипертрофического. Например: медикаментозный, атрофический, вазомоторный и гипертрофический риниты. Все они способствуют “закупорке” оттока отделяемого из параназальных пазух.
- Новообразования. Рост кист и полипов, может приводить к разрушению костной и хрящевой ткани в носоглоточной области, приводя к соответсвующим симптомам.
- Другие заболевания. Гипертрофия аденоидов или аденоидные вегетации провоцируют нарушение нормальной проходимости носовых проходов, влияя тем самым и на околоносовые пазухи.
Если болят пазухи без насморка?
Это в большинстве случаев свидетельствует о хронической патологии, самой частой из которых является хронический гайморит или синусит верхнечелюстной пазухи. Данное состояние характеризуется периодическими болями в области максиллярных пазух. В период обострения, к болевым ощущениям присоединяются катаральные симптомы: серозно-гнойные выделения, ринорея, постназальный синдром и др.
Другими ЛОР-причинами болезненности без проявлений ринореи (насморка), являются состояния описанные в предыдущем разделе: искривление носовой перегородки, новообразования, аденоиды, дентальные патологии и др.
Следует помнить, что боль в пазухах, может быть и не отоларингологической этиологии, например при неврологических состояниях: невриты черепных нервов, мигрень, фибромиалгия и т.д. Поэтому важно своевременно оценить состояние и исключить более серьезные патологии. В связи с этим, диагностика должна проводиться достаточно углубленно особенно при хроническом течении болей.
Болят пазухи – как лечить?
 Первичной и самой главной рекомендацией, является посещение врача. Не стоит заниматься самолечением, особенно при хронических болях. В данной ситуации без расширенной диагностики просто не обойтись. Наиболее полноценное обследование пазух и околоносовой области, проводится с помощью назальной эндоскопии и компьютерной томографии.
Первичной и самой главной рекомендацией, является посещение врача. Не стоит заниматься самолечением, особенно при хронических болях. В данной ситуации без расширенной диагностики просто не обойтись. Наиболее полноценное обследование пазух и околоносовой области, проводится с помощью назальной эндоскопии и компьютерной томографии.
Терапевтическое лечение, например при синуситах, состоит из назначения сосудосуживающих, муколитических и противомикробных препаратов. Основной целью является подавление воспалительного процесса и нормализация оттока содержимого из пазух. Дополнительно вне стадий обострения могут назначаться физиотерапевтические процедуры, например УВЧ пазух. Так же достаточно хорошим эффектом обладают солевые промывания и ингаляции. Для временного снятия боли допускается применение обезболивающих препаратов, например группы НПВП (найз и др.)
Конечно, проводится и хирургическое лечение, особенно при анатомических изменениях и хронических воспалительных состояниях. Которое зависит от первопричины боли в пазухах:
- При хронических синуситах, различные синусотомии: гайморотомия, полисинусотомия и др.
- При искривлении носовой перегородки – септопластика.
- При гипертрофии аденоидов – аденотомия.
Ваш визави, специализируется на проведении эндоскопической параназальной хирургии. Это более щадящее воздействие, которое позволяет минимизировать сроки как излечения, так и восстановительного периода. Выписка из стационара, обычно происходит в течении 24 часов после операции.
Более подробная информация о проводимом хирургическом лечении ЛОР органов расположена на соответствующей странице: Лечение ЛОР заболеваний
Где можно получить консультацию при болях в пазухах?
Подводя некоторые итоги данной статьи, можно обозначить, что боль в околоносовых пазухах, может быть симптомом достаточно серьезных заболеваний. Соответственно важно провести не только осмотр специалиста, но и диагностические процедуры.
Поэтому, для экономии времени в постановке диагноза, важно выбрать медицинский центр с диагностической базой, а не только лечебной. Телефоны регистратур медцентров Москвы и области, где я осуществляю прием пациентов указаны на странице “Контакты”. Там же Вы сможете узнать стоимость, условия проведения операций и сроки нахождения в стационаре.
Будьте здоровы! С уважением, врач-оториноларинголог к.м.н. Боклин Андрей Кузьмич.
Отоларинголог рассказала о течении отита у взрослых
Воспалительные процессы в разных отделах уха приводят к раздражению нервов, отеку и сильной боли. Лечение отита нужно начать как можно быстрее, в противном случае могут быть серьезные последствия.
АЛЕНА ПАРЕЦКАЯ
Врач-патофизиолог, иммунолог, член
Санкт-Петербургского общества патофизиологов
СВЕТЛАНА КОМАРОВА
Врач-отоларинголог, заместитель
главного врача по КЭР в «СМ-Клиника»
Острая боль в ухе – одно из самых мучительных ощущений. Многие пациенты сравнивают ее силу с зубной болью и тяжелыми травмами, а женщины – с процессом родов. Чаще всего ухо болит из-за отита.
Что нужно знать об отите у взрослых
Что такое отит
Отит – это общее название для воспалительных процессов в области уха. Воспаление может быть острым либо хроническим, затрагивая различные отделы уха.
Если воспаление локализовано в ушное раковине и слуховом проходе до границы барабанной перепонки – это наружный отит, воспаление в барабанной полости – средний отит, если затрагивается область улитки, внутренняя часть уха – это внутренний отит или лабиринтит.
Эти патологии крайне болезненны, сопровождаются лихорадкой, нарушениями слуха, выделениями из наружного прохода. Кроме того, без лечения отиты могут угрожать тяжелыми осложнениями – тугоухостью или полной глухотой, парезом в области лицевого нерва, поражением костей или мозга.
Причины отита у взрослых
Наиболее частой причиной наружного отита являются травмы, инфекции кожи и подлежащих тканей в области слухового прохода. Возможна и химическая травма уха, раздражение и воспаление из-за серных пробок, попадания в ухо воды, образования фурункулов.
Средний отит – самая частая форма болезни. Он обычно провоцируется бактериальными инфекциями, реже – вирусами, патогенными грибками, а также микст-инфекцией. Наиболее частые возбудители:
- пневмококк;
- гемофильная палочка;
- вирус гриппа;
- различные возбудители ОРВИ.
В последние годы стали чаще регистрироваться случаи грибкового отита.
Факторами риска, повышающими вероятность отита, является шмыганье носом, избыток слизи в носоглотке. перепад давления при нырянии, погружении на глубину. Нередко средний отит становится осложнением простуды, ЛОР-патологий (аденоидит, тонзиллит, фарингит, ринит). Риск выше у людей с имунодефицитами.
Симптомы отита у взрослых
При наружном отите самыми частыми жалобами будут:
- пульсация в ухе, резкая болезненность, отдающая в шею, глаз или зубы;
- усиление боли при жевании пищи, разговоре, смыкании челюсти;
- краснота слухового прохода и ушной раковины;
- нарушение слуха, если есть выделение гноя в область слухового прохода.
Острый средний отит начинается с повышения температуры наряду со стреляющей болью внутри уха. Она нарастает по мере скопления слизи и гноя в полости, через 2 – 3 суток перепонка разрывается, из уха вытекает гной и состояние улучшается. Температура снижается, боль стихает. Затем разрыв перепонки заживает бесследно.
При хронической форме может возникать мезотимпанит – воспаление локализуется в зоне евстахиевой трубы и нижней, средней части барабанной полости. В перепонке формируется отверстие, но сама перепонка натянута.
- понижение слуха;
- периодическое появление гноя из уха;
- шум в ухе;
- головокружение;
- в период обострения – боль и температура.
При развитии эпитимпанита возникает резкое снижение слуха, выделение дурно пахнущего гноя, давление в ухе, боль в области висков, головокружение. Периоды обострения сменяются ремиссиями, но слух полностью не улучшается.
Лечение отита у взрослых
Диагностика
Диагноз можно заподозрить на основании типичных жалоб, но врач подробно будет расспрашивать – где и как болит ухо, нажмет на козелок, потянет мочку уха вниз, чтоб определить, есть ли боль. Кроме того, оториноларинголог проведет осмотр уха с использованием приборов и подсветки, чтобы прицельно осмотреть слуховой проход, барабанную перепонку, понять, есть ли в ней гной и перфорация. Чтобы определить чувствительность к антибиотикам, выполняется посев на флору. Также врач может назначить:
- анализы крови (общий, биохимию), чтобы определить характер воспаления;
- рентген придаточных пазух, если подозревает связь с синуситом;
- рентгенография височной кости при хроническом отите.
Все эти данные нужны для того, чтобы определить тактику лечения, необходимость приема антибиотиков, оперативных вмешательств (перфорации перепонки или других вмешательств).
Современные методы лечения
Мы попросили рассказать о том, как сегодня лечат отиты у взрослых врача-оториноларинголога Светлану Комарову. По ее словам, медикаментозная терапия может включать:
- капли в ухо, содержащие анальгетик Феназон и местный анестетик Лидокаин – для снятия болевого синдрома и уменьшения воспаления, при появлении выделений из уха следует применять антибактериальные капли содержащие Рифампицин или Ципрофлоксацин;
- в нос закапывают сосудосуживающие капли, содержащие Ксилометазолин 0,1%, Оксиметазолин 0,05%, Нафазолин 0,1%, Фенилэфрин 0,025% – для уменьшения отека слизистой оболочки носоглотки вокруг устья слуховых труб;
- при неэффективности местных препаратов – анальгетики и нестероидные противовоспалительные препараты (Ацетилсалициловая кислота, Парацетамол, Трамадол, Кетопрофен, Ибупрофен) назначают внутрь;
- жаропонижающие препараты (Парацетамол) применяются при повышении температуры выше 38,5 С;
- антигистаминные препараты (Дифенгидрамин, Клемастин, Хлоропирамин) назначают с целью уменьшения отека;
- антибактериальные препараты широкого спектра действия: пенициллины, цефалоспорины, макролиды, респираторные фторхинолоны.
Немедикаментозные методы лечения:
- процедуры по назначению врача-оториноларинголога: промывание наружного слухового прохода, катетеризация слуховой трубы, продувание слуховых труб по Политцеру, пневмомассаж барабанной перепонки;
- физиотерапия: УФО, УВЧ, микроволновая терапия, электрофорез противовоспалительными препаратами по назначению врача-физиотерапевта.
Немедикаментозные методы лечения помогают снять болевой синдром, восстановить слух и предотвратить осложнения.
При осложненном течении отита или не эффективности консервативной терапии показано хирургическое лечение (миринготомия, шунтирование барабанной полости, радикальная операция на среднем ухе), направленное на санацию очага инфекции, восстановление слуха, профилактику рецидивов.
Какие антибиотики эффективны при отите?
– Системная антибактериальная терапия показана во всех случаях среднетяжелого и тяжелого течения острого среднего отита, – говорит врач-оториноларинголог Светлана Ковалева, – а также у пациентов с иммунодефицитными состояниями. При легком течении отита (отсутствии выраженных симптомов интоксикации, болевого синдрома, гипертермии до 38 °С) от назначения антибиотиков можно воздержаться. Однако при отсутствии положительной динамики в течение 48 часов следует прибегнуть к антибиотикотерапии.
При отите назначаются антибиотики широкого спектра действия, эффективные в отношении типичных возбудителей: Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarrhalis, Streptococcus pyogenes, Staphylococcus aureus.
Препаратом выбора является Амоксициллин.
Альтернативными средствами при аллергии на β-лактамы являются современные макролиды (Джозамицин, Азитромицин, Кларитромицин). При неэффективности, а также пациентам получавшим антибиотики в течение месяца, пациентам старше 60 лет целесообразно назначать комплекс – амоксициллин + клавулановая кислота. Альтернативными препаратами являются цефалоспорины II – III поколения (Цефуроксима аксетил, Цефтибутен) или фторхинолоны (Левофлоксацин, Моксифлоксацин).
При легком и среднетяжелом течении показано пероральное применение антибиотиков. При тяжелом и осложненном течении отита начинают с внутривенного или внутримышечного введения препарата, а далее продолжают лечение перорально.
Длительность антибактериальной терапии составляет 7 – 10 дней. При осложненном отите – 14 дней и более.
Самостоятельно применять антибиотики не стоит, необходимо проконсультироваться с врачом-оториноларингологом. Отит может быть вызван грибковой флорой или герпетической инфекцией. Применение антибиотиков в данном случае может усугубить течение заболевания.
Профилактика отита у взрослых в домашних условиях
Для профилактики отита необходимо избегать переохлаждений, мыть руки после улицы, орошать слизистую носа морской водой после посещения мест с большим скоплением народа, заниматься закаливанием организма, спортом, ежедневно употреблять свежие фрукты, овощи, кисломолочные продукты.
Если так случилось, что вы заболели и стал беспокоить насморк, то сморкаться нужно крайне осторожно, при этом освобождать только одну ноздрю, иначе выделения из носа могут попасть через слуховую трубу в ухо и спровоцировать отит.
Необходимо соблюдать правильную гигиену ушей. Не рекомендуется использовать ватные палочки – ими в ухо можно занести бактериальную или грибковую инфекцию. Для гигиены ушей применяйте капли, состоящие из комбинации поверхностно-активных веществ (Аллантоин, Бензетоина хлорид) очищающих, увлажняющих и защищающих кожу наружного слухового прохода.
Популярные вопросы и ответы
Мы обсудили риски осложнений отитов и возможности их лечения при помощи народных методов терапии с ЛОР-врачом Светланой Ковалевой.
Какие могут быть осложнения при отите?
Нерациональное лечение среднего отита может привести к формированию рубцовой ткани в полости среднего уха и к стойкому снижению слуха.
При наружном отите может встречаться поражение черепных нервов в виде парезов и параличей.
Могут развиваться осложнения, которые представляют опасность для жизни. К ним относятся:
- мастоидит – гнойное воспаление слизистой оболочки и костной ткани сосцевидного отростка височной кости;
- лабиринтит – воспаление внутреннего уха, при котором поражаются рецепторы равновесия и слуха;
- гнойный менингит – воспаление мягкой и паутинной оболочек головного мозга;
- абсцесс мозга – ограниченное гнойное расплавление вещества мозга;
- синус-тромбоз и сепсис.
Когда обращаться к врачу при отите?
Незамедлительно обратится к врачу нужно при наличии следующих симптомов:
- быстрое ухудшение общего самочувствия;
- повышение температуры тела выше 39 °С;
- нарастающая боль в ухе;
- головная боль;
- припухлость и покраснение кожи заушной области;
- обильное гноетечение из уха;
- учащенное сердцебиение.
Можно ли лечить отит народными средствами?
Народная медицина не используется в официальной клинической практике, так как не имеет доказательной базы. Фитотерапией можно поддерживать основное лечение при легком течении отита.
В качестве антибактериальных и противовоспалительных средств рекомендуется закладывать в ушную раковину тампоны, смоченные готовой аптечной настойкой календулы.
При болях в ухе помогут компрессы с ароматическими маслами – необходимо намочить марлевую турунду (жгут) в теплой воде, нанести на нее 2 – 3 капли эфирного масла шалфея или герани, вложить в слуховой проход и сделать теплый компресс на область уха на 2 часа.
После промывания носа болит голова: основные причины
Промывание полости носа солевыми растворами занимает особое положение в перечне лечебно-профилактических мероприятий, применяемых в современной оториноларингологии. Действительно, трудно найти другую процедуру, которая на протяжении длительного времени привлекала бы к себе столь пристальное внимание клиницистов, отличаясь неопределенностью механизма действия и чрезвычайно широкими показаниями.
Несмотря на многочисленные исследования, результаты которых ежегодно публикуются в профильных медицинских журналах, имплементацию этого метода в клинические рекомендации и согласительные документы по лечению различных по этиологии и патогенезу заболеваний верхних дыхательных путей, а также доступность процедуры для широких слоев населения, до настоящего времени нет научно обоснованного понимания сущности процессов, происходящих при воздействии солевых растворов на слизистую оболочку полости носа, сохраняются достаточно противоречивые оценки эффективности их применения.
Истоки профилактических и лечебных носовых орошений восходят к йогическим практикам и гомеопатическим традициям. Значительное место гигиене носа уделяется в древних трактатах Аюрведы — традиционной системы индийской ведической медицины. Орошение полости носа является частью учения йоги, поэтому его можно рассматривать как процедуру, очищающую тело и упорядочивающую мысли. На санскрите очищение носа называется «джала нети» (jala neti), а приспособление — чайничек для промывания носа — «нети-пот» (neti pot). Традиционно для очищения носа рекомендуется слегка наклонить голову и с помощью чайничка медленно вливать слабосоленый раствор через одну ноздрю до тех пор, пока жидкость не начнет выливаться из противоположной ноздри. Затем, после осторожной эвакуации остатков жидкости путем высмаркивания, голову наклоняют в противоположную сторону и аналогичным образом промывают полость носа через другую ноздрю.
К базисным техникам промывания носа относятся такие, как пропускание раствора через нос в ротовую полость (нос погружают в чашку с солевым раствором, последний медленно втягивают через нос в носоглотку и рот); сифонное промывание носа, когда раствор попеременно втягивают внутрь через одну половину носа, а выливают — через другую; пропускание раствора через рот и носоглотку в нос — при этом воду набирают в рот и по мере заполнения ротовой полости с выдыхаемым воздухом эвакуируют через носоглотку и полость носа.
Любая из перечисленных процедур должна дополняться удалением из носа остатков промывной жидкости путем наклона туловища кпереди с поворотами головы вправо-влево и очищающим дыханием (капалабхати пранаяма). При отсутствии каких-либо заболеваний промывание носа («джала нети») рекомендуется выполнять 1 раз в день, при склонности к простуде (насморкам) — дважды в день, а при насморке — ежечасно.
Естественно, такие практики базировались на осмыслении медиками древности собственного опыта, а также существовавших в то время представлениях о физиологии дыхательной системы.
Впоследствии промывание носа рассматривалось в качестве важного этапа местного лечения заболеваний носовой полости. С этой целью широко использовались носовые ванночки с раствором соли (½ чайной ложки соли на 250 мл воды), соды, 1% раствор борной кислоты, а также различные ирригаторы, распылители, помпы [1].
В современных условиях наблюдается увеличение масштабов применения ирригационных процедур, как при различных заболеваниях полости носа, так и с целью их профилактики. При этом используется довольно широкий набор методик: носовое орошение, назальный душ, ретроназальный душ, назофарингеальные ванночки, назофарингеальное аспирационное промывание, метод перемещения по Proetz [2—5].
Однако, несмотря на длительную историю использования этого метода, механизм действия ирригационных процедур достоверно не известен, а информация о положительном влиянии орошения солевым раствором на характер (выраженность) субъективных ощущений при патологии верхних дыхательных путей носит в известной степени ограниченный и нередко противоречивый характер [6, 7].
Цель исследования — анализ современных данных о частоте, эффективности систематических промываний носовой полости и влиянии солевого раствора на слизистую оболочку носа и околоносовых пазух.
Источники информации — база данных MEDLINE за период 1985—2015 гг. Поиск осуществляли по ключевым словам: ирригационные процедуры; солевые растворы; носовой секрет.
Результаты
Как известно, положительное действие ирригационных процедур связывают с возможностью атравматичного удаления из носовой полости избытка вязкой слизи и/или плотных продуктов воспаления, поллютантов, и восстановлением активности физиологических систем слизистой оболочки носа [8—13]. С учетом этих обстоятельств одним из распространенных показаний к систематическому промыванию полости носа является аллергический ринит (АР). Многими клиницистами отмечается хорошая переносимость этой процедуры, которая рассматривается в качестве дополнительного лечения АР, позволяя использовать более низкие дозы интраназальных кортикостероидов, сократить частоту побочных эффектов их применения и экономические издержки [14, 15]. Однако метаанализ клинических исследований, представленных в международных базах цитирования, свидетельствует о том, что результаты публикуемых исследований имеют низкое или очень низкое качество доказательств, сами исследования, как правило, небольшие, а использованные для оценки тяжести заболевания тесты недостаточно валидизированы [16—18]. В связи с этим подчеркивается необходимость более качественных и адекватных исследований в этой области.
Одним из важных факторов, обусловливающих известную противоречивость в оценке эффективности ирригационных процедур при АР и потенциально влияющих на результаты их применения, являются не только характеристики (концентрация, температура, объем), кратность применения используемых солевых растворов, но и свойства ингаляционных аллергенов, в частности пыльцы растений. Хорошо известно, что аллергические реакции могут вызывать как зерна пыльцы, так и их растворимые и нерастворимые белковые гранулы. Содержащиеся в пыльцевом зерне аллергенные белки хорошо растворимы в воде и во влажной среде быстро переходят в гидратированное состояние, диффундируя через оболочку пыльцевого зерна наружу [19]. Обладая высоким потенциалом аллергенного воздействия, такие белки легко проникают в слизистую оболочку носа, инициируя развитие гуморального и клеточного иммунного ответа, в возникновении которого наблюдаются определенные причинно-следственные зависимости. В частности, в экспериментальных исследованиях показано, что животные, сенсибилизированные к нерастворимым белкам пыльцы, демонстрировали преобладающий гуморальный ответ с высоким содержанием IgE в сыворотке крови, а при сенсибилизации к водорастворимым белкам более высоким был клеточный ответ, сопровождавшийся значительным увеличением в бронхоальвеолярной жидкости эозинофилов, лимфоцитов, Th2-цитокинов [20]. По мнению авторов, нерастворимые в воде аллергены играют роль в формировании центрально опосредованного воспалительного ответа, а водорастворимые аллергены могут участвовать в периферическом гуморальном ответе.
С учетом этих обстоятельств можно полагать, что избыточное орошение полости носа сопровождается не только, а может, и не столько удалением пыльцы, попадающей в полость носа с инспираторными потоками воздуха, но способствует гидратации пыльцевых зерен, облегчая выход и резорбцию аллергенных белков, поддерживая таким образом воспалительные изменения в слизистой оболочке полости носа. В клиническом отношении это может быть одной из причин недостаточно высокой эффективности промываний носа и определенных разночтений в оценке влияния солевых растворов на клиренс слизи, частоту биения ресничек мерцательного эпителия, содержание провоспалительных медиаторов в носовом секрете при АР [21].
Еще одним частым поводом для назначения ирригационных процедур являются воспалительные заболевания начальных отделов респираторного тракта — острые респираторные инфекции (ОРИ), острые и хронические риносинуситы. В повседневной практике орошение полости носа солевым раствором используют в качестве вспомогательного средства с целью очищения слизистой оболочки, удаления с ее поверхности биологически активных веществ (медиаторов воспаления), участвующих в реализации воспалительной реакции, повышения устойчивости начальных отделов респираторного тракта к инфекции. Положительные результаты применения этой процедуры продемонстрированы в целом ряде публикаций. Так, в проспективном рандомизированном слепом плацебо-контролируемом исследовании (62 пациента) было показано, что применение при неосложненном остром синусите у детей антибиотика (амоксициллин по 100 мг/кг/сут) в сочетании с ирригационными процедурами с 0,9% раствором хлорида натрия (31 человек) и промывание носа солевым раствором с плацебо (31 человек) не сопровождались какими-либо различиями в частоте назальных и общих симптомов на 7-й и 14-й дни наблюдения, но в группе контроля (промывание носа + плацебо) наблюдалась меньшая частота побочных эффектов, чем у пациентов, применявших амоксициллин и носовые солевые орошения [22].
Наряду с этим отмечается ограниченная эффективность промывания носа солевым раствором при остром риносинусите у взрослых, что подтверждается результатами метаанализа рандомизированных контролируемых исследований (уровень доказательности Ia), подчеркивается значение этой процедуры у детей с острым риносинуситом в качестве дополнения к стандартным лекарственным средствам (уровень доказательности Ib — подтверждено хотя бы одним рандомизированным клиническим исследованием), а вероятность предотвращения рецидивирующих инфекций носа и околоносовых пазух доказана в небольших рандомизированных клинических исследованиях, при которых статистические данные базируются на обследовании небольшого числа пациентов (уровень доказательности IIb) [23].
Согласно независимой оценке 3 рандомизированных контролируемых исследований (618 участников), в которых сравнивались результаты промывания носа солевым раствором с другими методами лечения ОРИ, были выявлены ограниченные доказательства эффективности этой процедуры у взрослых, однако в большинстве случаев различия между результатами промывания носа и контролем отсутствовали, а 40% детей не переносили назальные солевые растворы [24].
В другой серии из 5 рандомизированных клинических исследований, включавших 544 ребенка (3 исследования) и 205 взрослых (2 исследования), в большинстве случаев не было выявлено различий между эффективностью промывания носа физиологическим раствором и группой контроля, в которой применялись обычные меры ухода, другие аэрозоли для носа, но не плацебо. Лишь в 1 крупном исследовании было отмечено значительное снижение оценки носовой секреции и носовой обструкции, сокращение потребности в деконгестантах на фоне промывания солевым раствором [7]. Авторы не исключают, что орошение полости носа солевым раствором может иметь определенное значение в плане облегчения симптомов ОРИ, однако результаты исследований не позволяют сделать вывод о достоверности полученных доказательств.
Таким образом, очевидно, что существует определенная неоднозначность в оценках степени влияния ирригационных процедур на динамику воспалительного процесса, несколько упрощенный подход при определении целесообразности, длительности промываний носа при ОРИ, остром и хроническом риносинусите. Несомненно, результаты приведенных выше и многих других клинических исследований в известной степени способствовали пониманию того, в каких случаях и насколько полезны систематические промывания при патологии носа и околоносовых пазух. При этом особое значение для клинициста имеет знание факторов, оказывающих воздействие на результативность ирригационных процедур.
В этом плане заслуживают внимания данные о влиянии промываний носа солевыми растворами на антимикробную активность носового секрета больных хроническим риносинуситом, содержание в нем лизоцима и лактоферрина. В исследовании C. Woods и соавт. [25] было показано, что орошение носовой полости изотоническим раствором снижало антимикробную активность носового секрета, которая восстанавливалась через 24 ч, и локальные уровни лизоцима и лактоферрина, возвращавшиеся к исходным значениям через 6 ч.
После промывания гипотоническим раствором секреция лизоцима и лактоферрина восстанавливалась примерно на 40% через 6 ч и 24 ч соответственно, а антимикробная активность носового секрета — через 6 ч; после промывания полости носа гипертоническим раствором антимикробная активность носового секрета сохранялась на базовом уровне, а содержание лизоцима и лактоферрина в назальном секрете снижалось и увеличивалось на 30% через 24 ч.
Значительный интерес представляют и результаты другого исследования, касающегося изучения фунгицидной активности лизоцима носового секрета на фоне применения солевых растворов для промывания носа [26]. Согласно полученным данным, активность лизоцима в отношении A. fumigatus в растворе ионной силы 21 мМ составляла 95%. Однако с увеличением ионной силы фунгицидная активность уменьшалась и в растворе с ионной силой 46 мМ — отсутствовала. Коммерческие солевые растворы для промывания носа, по данным авторов, ингибируют in vitro фунгицидную активность лизоцима носового секрета против A. fumigatus, что может быть связано с отрицательным влиянием ионных растворов, в частности коммерческих растворов для промывания полости носа, на механизмы ионного взаимодействия лизоцима с микробной клеточной стенкой.
С учетом этих обстоятельств следует помнить и о потенциальных рисках, связанных с микробным загрязнением используемых пациентами ирригационных флаконов. В целом бактериальный рост обнаруживается при исследовании 97% баллонов (бутылок) для промывания носа, а совпадение синоназальной и «бутылочной» микрофлоры регистрируется более чем у ½ (51%) обследованных пациентов с резистентным хроническим риносинуситом [27, 28]. При этом на внутренней поверхности большинства оросительных бутылок, исследованных с помощью сканирующей электронной микроскопии, были выявлены бактериальные биопленки. Микробное загрязнение не устраняется и при использовании альтернативных систем для орошения, в которых для уменьшения обратного потока жидкости предусмотрен односторонний клапан [29].
Эффективным методом стерилизации ирригационных флаконов считают их обработку 1% раствором гипохлорита натрия (жидкость Милтона) и/или микроволнами [27]. Подчеркивается, что применение регулярной дезинфекции ирригационных бутылок позволяет свести к минимуму потенциальный риск реинфицирования полости носа и околоносовых пазух [30].
Не менее важным в терапевтическом отношении является и вопрос о том, насколько хорошо при ирригационных процедурах жидкость может достигать околоносовых пазух. В этом отношении определенный интерес представляет исследование K. Snidvongs и соавт., в котором с помощью компьютерной томографии оценивались объем и распределение йодированного контрастного раствора в околоносовых пазухах после промывания носа с помощью шприца для орошения и спрея [31]. Было показано, что только в 3 верхнечелюстных пазухах (у 2 из 14 обследованных пациентов) определялось небольшое (0,10; 0,04 и 0,13 мл) количество контрастного раствора. При этом независимо от вида применяемой процедуры (промывание или спрей) в пазухи попадали практически одинаковые объемы раствора (0,0093 и 0,01 мл соответственно). Авторы отмечают, что назальный душ и спрей не эффективны для доставки ирригационного раствора в околоносовые пазухи носа при хроническом риносинусите.
Эти результаты представляются вполне объяснимыми, если их сопоставить с данными, полученными A. Grobler и соавт., которые наблюдали пенетрацию ирригационного раствора, содержащего краситель, в синусы с минимальным диаметром соустья 7,31 мм и отсутствие маркера в пазухах, диаметр соустья которых не превышал 1,26 мм. Было показано, что гарантированное (с вероятностью 95%) проникновение в пазухи раствора при промывании носа возможно при минимальном диаметре соустья 3,95 мм [32].
Заключение
Таким образом, промывание носа следует рассматривать прежде всего в качестве гигиенической процедуры, позволяющей атравматично и достаточно эффективно удалять из носовой полости избытки слизистого отделяемого, плотных продуктов воспаления. Хорошо известно, что обилие вязкого, богатого белком экссудата крайне отрицательно сказывается на активности мукоцилиарного клиренса, на этом фоне создаются благоприятные условия для микробной контаминации слизистой оболочки носа, персистенции воспалительного процесса. Кроме этого, в такие девитализированные структуры плохо проникают топические лекарственные растворы в терапевтических концентрациях, что снижает эффективность местного медикаментозного лечения. Эти обстоятельства следует учитывать при острых и обострении хронических воспалительных заболеваний носа и околоносовых пазух, а также при послеоперационном лечении пациентов с синуситом, у которых созданы хорошие условия для проникновения ирригационной жидкости в параназальные синусы.
Небольшие объемы солевых растворов, главным образом в виде спрея, увлажняя слизистую оболочку носовой полости, способствуют улучшению субъективных ощущений у пациентов с А.Р. Однако при этом следует учитывать и возможность взаимодействия избыточного количества ирригационной жидкости с водорастворимыми аллергенами, что теоретически может способствовать их более быстрой резорбции и стимуляции (персистетнции) воспалительного ответа.
Следует также подчеркнуть, что компоненты носового секрета играют важную роль в минимизации отрицательных эндо- и экзогенных воздействий, формировании антиинфекционной защиты верхних дыхательных путей. В этом плане следует с осторожностью оценивать целесообразность «профилактических» промываний полости носа, которые могут инициировать недостаточность важнейших звеньев локальной антиинфекционной защиты слизистой оболочки носа и способствовать возникновению патологических изменений.
Учитывая масштабы использования ирригационных процедур при лечении ОРИ, острых и хронических риносинуситов, а также после хирургических вмешательств в полости носа и околоносовых пазухах, врачам следует информировать пациентов о высокой вероятности инфицирования назальной ирригационной бутылки и жидкости для орошения, в связи с чем необходима тщательная дезинфекция индивидуальных устройств (бутылок, флаконов) для промывания полости носа.
Авторы заявляют об отсутствии конфликта интересов.





